変形性膝関節症の主な原因は?女性に多い理由や若年層の発症についても解説
信頼性が高く多様な治療法に対応した整形外科クリニックをお探しの方は、ぜひ一度イノルト整形外科へご相談ください。
加齢や体重の増加などによって膝に痛みが現れた場合、変形性膝関節症を発症している可能性が考えられます。
一般的に変形性膝関節症は高齢者に多い疾患といわれていますが、20代や30代といった若年層も発症するケースはあります。
また、男性に比べて女性の発症割合も高く、気になる症状が現れた場合には早めに治療をスタートさせることも大切です。
本記事では、変形性膝関節症の主な発症原因について詳しく解説していきます。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
変形性膝関節症とは?
変形性膝関節症とは、膝関節の軟骨がすり減ることで関節内に炎症や痛みが現れる疾患です。
ヒトの関節内部には滑膜とよばれる組織があり、関節のスムーズな動きをサポートしています。
しかし、軟骨がすり減ると、その破片の一部が滑膜を刺激し、これが原因で滑膜が炎症を起こし、その結果を引き起こします。
また、炎症が長期化すると骨に骨棘(こつきょく)という棘(とげ)が徐々にできてきて、これらがまた滑膜を刺激することで炎症が悪化するという負のスパイラルが起きやすくなります。
ただし、変形性膝関節症ははじめから激しい痛みを伴うとは限らず、特に初期段階では軽い違和感を覚える程度というケースも少なくありません。
しかし、正しい治療を行うことなく長期間放置しておくと、歩行が困難になるほど激しい痛みが生じたり、膝関節の形が変形し曲げ伸ばしが困難になることもあるのです。
関連記事:変形性膝関節症の治し方とは|痛いのに放っておくとどうなる?
変形性膝関節症の主な原因
変形性膝関節症が発症する直接的な原因は膝関節の軟骨がすり減ることですが、その引き金となる要因は何なのでしょうか。代表的な原因をご紹介します。
加齢
年齢を重ねていくと、長い歳月をかけて関節にかかる負担が徐々に蓄積されていき、軟骨もすり減っていきます。
その結果、激しいスポーツや重労働をしていなかったとしても変形性膝関節症を発症するリスクが自然と高まっていくのです。
筋力の低下
加齢はもちろんのこと、運動の習慣がなかったり、長期の入院などで体を動かす機会が極端に減ってしまうと筋力が低下していきます。
その結果、膝関節の安定を保てなくなり、関節に無理な力が加わることで軟骨が摩耗し変形性膝関節症を発症しやすくなります。
体重過多
体重が増加すると膝にかかる負担も増大し、体重を支えきれなくなります。
また、運動不足が続くと体重は増加しているのに筋力は低下し、膝関節にかかる負担はさらに大きくなります。
このような理由から、肥満体型の人ほど変形性膝関節症の発症リスクは高い傾向にあります。
O脚・X脚
直立の姿勢をとったとき、通常であれば太ももから膝、つま先にかけて僅かにX脚になっているのが正常になります。
しかし、生まれつきの骨格や筋力低下、ケガの後遺症など、さまざまな原因によってO脚やX脚になることもあります。
その結果、膝関節の一部に負荷が偏ってしまい内側もしくは外側の変形性膝関節症の発症原因となります。
日本人の場合ほとんどのケースで、O脚になりがちなので内側の変形性膝関節症に悩まされることになります。
事故やスポーツによる損傷
交通事故やスポーツなどによって外傷を負った場合、膝関節の靱帯や半月板や軟骨が損傷され、若くして変形性膝関節症を発症してしまうことがあります。
また、ケガを治療し一時的に痛みはなくなったとしても、軟骨や半月板や靱帯の損傷は修復しておらず、しばらく期間が経過した後に変形性膝関節症を発症するケースも少なくありません。
変形性膝関節症の患者数に女性が多い理由
変形性膝関節症は男性に比べて女性が発症する傾向が見られますが、それはなぜなのでしょうか。考えられる2つの原因について解説します。
女性ホルモンの影響
女性の場合、エストロゲンとよばれる女性ホルモンの一種が軟骨の保護に重要な役割を果たしています。
しかし、閉経を迎える50代頃になるとエストロゲンの分泌量は大幅に減少します。
それに伴い関節軟骨などの保護機能の低下が要因の一つで、これにより膝関節の機能が低下し変形性膝関節症を発症しやすくなると考えられています。
筋肉量
筋肉は関節の安定性を高める重要な役割を果たしていますが、もともと女性は男性にくらべて筋肉量が少ない傾向にあります。
筋力がさらに低下することにより膝関節の安定性が失われ、変形性膝関節症を発症しやすくなるのです。
変形性膝関節症は若い人でも発症する?原因は?
変形性膝関節症は若年層よりも中高年者の発症割合が高いですが、20代や30代でも発症するケースはゼロではありません。
たとえば、発症原因としてご紹介したスポーツや事故によるケガに加え、体重過多に陥ると、膝関節が体重を支えきれなくなり変形性膝関節症を発症するリスクが急激に高まります。
また、遺伝的なO脚やX脚が原因となり、それが変形性膝関節症を発症する引き金になることもあるでしょう。
この他にも、激しいスポーツや肉体労働など膝にかかる大きな負担が原因になることも少なくありません。
関連記事:変形性股関節症の治し方はある?やってはいけないことや負担をかけない寝方を紹介
変形性膝関節症の症状
一口に変形性膝関節症といっても、疾患の進行度によっても現れる症状はわずかに異なります。
今回は、初期段階に見られる症状から末期に至るまでの症状に分けてご紹介しましょう。
初期症状
変形性膝関節症の発症間もない初期段階では、以下のような症状が多く見られます。
- 膝の違和感(突っかかり感・突っ張り感)
- 立ち上がったときの軽い痛み など
一時的な痛みを感じたとしても時間が経過すれば症状が緩和されるため、初期段階では日常生活に支障をきたすほどではありません。
また、特に痛みは感じず膝の違和感が現れるというケースも多くあります。
中期症状
初期症状が現れた後、特に治療をせずに放置しておくと、以下のような中期症状が現れることがあります。
- しゃがんだり、立ったりする時に膝が痛む
- 階段の上り下りで明らかに痛い
- 正座が痛みでしにくい など
さまざまな動作に痛みを伴うようになり、日常生活にも少しずつ影響が出始めるのが中期段階です。
また、関節内に水が溜まることで膝を曲げたときに強いハリを感じるようになります。
その結果、可動域が制限され正座ができなかったり、足の曲げ伸ばしが辛く感じるようになります。
末期症状
自覚症状があるにもかかわらず、長期間にわたって変形性膝関節症の治療をせず放置しておくと以下のような末期症状が現れることもあります。
- 通常の歩行や階段の上り下りができない
- 膝関節の変形(顕著なO脚またはX脚)
- 膝を伸ばせない、曲げられない
末期の状態になると、自力での歩行が困難になるなど日常生活がままならないことも少なくありません。
変形性膝関節症の治療方法
変形性膝関節症を発症した場合、症状の程度や進行状況によってさまざまな治療法が選択されます。代表的な治療法をいくつかご紹介しましょう。
薬物療法
強い痛みや炎症が見られる場合には、症状を軽減するために痛み止めの飲み薬や湿布などの外用薬やステロイド注射などが使用されます。
ただし、最近ではステロイドは長期的なデメリットや糖尿病などの副作用の問題であまり膝関節には打つことは推奨されていません。
また、比較的軽い症状であれば、膝関節内にヒアルロン酸を注入することで関節の滑らかな動きをサポートし、症状を緩和できる場合もあります。
理学療法士によるリハビリテーション
多くの場合、筋力や柔軟性の低下、姿勢の悪化を伴う関節の機能の低下を認めるため、理学療法士によるリハビリテーションを行うことで筋力を強化し、関節の安定性を取り戻すことができます。
特に膝に強い痛みがあると、自然と膝をかばうような動作をとるため筋力が低下したり姿勢が悪くなったりしやすくなります。
膝関節へ無理な負担をかけずに筋力をつけるためにも、リハビリテーションは基本的な治療法のひとつといえます。
体外衝撃波治療
体外衝撃波治療とは、衝撃波というエネルギー波を患部に照射することで、損傷した組織の修復を促し痛みや炎症を強力に改善しやすい治療法です。
手術のように入院やリハビリの必要がなく、施術時間も短いため患者様の身体的負担は少なくて済みます。
本来の体外衝撃波治療とは集束型の治療器をいい、比較的普及している拡散型の治療器は正式には圧力波治療器といい、正確には体外衝撃波治療とは異なります。
集束型も拡散型も、整形外科における治療法としては比較的新しく、専用の治療機器や設備も必要なため対応できるクリニックはごく一部に限られています。
モヤモヤ血管治療
モヤモヤ血管治療とは、変形性膝関節症により炎症が起きている炎症由来の細い動脈に薬剤を流すことで炎症を起こしている血管を詰まらせ、炎症に伴う痛みの大幅な緩和を期待できます。
血管の選定や細い血管内へのエコーを見ながらの注射は整形外科医でもごく一部の医師しかできない技術になりますので、医療機関の選択はとても重要なものになります。
ハイドロリリース治療
ハイドロリリースとは筋膜リリースともよばれ、薬液を注入し癒着した筋膜を剥がす治療法です。
痛みやコリなどを緩和する治療法として注目されており、変形性膝関節症においては筋筋膜性の痛みが見られる場合に顕著な改善効果が期待できます。
なお、ハイドロリリース治療はエコー画像を確認しながら筋膜の癒着部位を見極める必要があるため、治療実績やノウハウが豊富なクリニックを選ぶことが大切です。
再生医療
最新の治療法として近年注目されているのが再生医療です。
患者様から取り出した血液や脂肪に含まれる組織を培養する幹細胞治療、もしくは血液中の組織を修復させる物質を抽出するPRP療法・成長因子療法、それを患部に注入することで損傷した部位の再生を図る治療法です。
幹細胞治療やPRP療法などさまざまな治療法があり、いずれも最小限の通院で済むため日常生活への影響もほとんどありません。
ただし、再生医療には専門的な知見とノウハウが求められることもあり、対応できるクリニックも一部に限られています。
また、基本的には再生医療は自由診療となるため健康保険が適用されず、治療費も保険診療と比べると高額になります。
手術療法
変形性膝関節症が重症化し軟骨が著しく損傷している場合や、他の治療方法で満足のいく結果が得られない場合には手術が選択されることがあります。
変形性膝関節症の程度や年齢に合わせて、骨切り術もしくは人工膝関節置換術などの方法があり、入院やリハビリ期間は必要であるものの優れた治療効果が期待できます。
関連記事:PRP療法の注射が膝や股関節に効果的な理由とは?副作用はある?
変形性膝関節症でお悩みの方はイノルト整形外科まで
変形性膝関節症の原因や症状の程度はさまざまで、早期回復を図るためには信頼性が高く様々な治療法に対応できるクリニックを選ぶことが大切です。
今回ご紹介したような自覚症状があり、変形性膝関節症かもしれないと感じる方は、ぜひ一度イノルト整形外科までご相談ください。
イノルト整形外科では関節専門外来を設置しており、レントゲンはもちろんのことエコー検査やMRI検査(外部委託)などの高度な検査機器も用意し迅速かつ正確な診断が可能です。
また、上記でご紹介した体外衝撃波やハイドロリリース、再生医療といった最新の治療法にも対応しているため、初期から末期までさまざまな状態に合わせて最適な治療法をご提案させていただきます。
まとめ
膝の痛みはさまざまな原因によって現れることがありますが、中でも変形性膝関節症は代表的な疾患のひとつです。
初期段階では膝の違和感を覚える程度ですが、進行していくと徐々に痛みが強くなり、やがては歩行が困難になるほど重症化するおそれもあります。
日常生活に支障をきたさないようにするためにも、変形性膝関節症が疑われる症状が現れた場合にはできるだけ早めに治療をスタートさせることが大切です。
信頼性が高く多様な治療法に対応した整形外科クリニックをお探しの方は、ぜひ一度イノルト整形外科へご相談ください。
股関節の痛みの原因は?女性特有の痛みについても解説
慢性的な痛みに悩まされている方や、最近股関節に違和感を覚えるようになった方は、できるだけ早めに整形外科を受診することがおすすめです。
太ももから股関節のあたりに痛みを感じる場合、さまざまな疾患を発症しているサインの可能性があります。
特に、男性と女性を比較した場合、骨盤の形状やホルモンバランスなどが異なるため、女性のほうが股関節の痛みを発症するリスクは高い傾向もあります。
なぜ股関節に痛みが現れるのか、考えられる原因と疾患や治療法、痛みを改善するためのポイントなどを解説します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
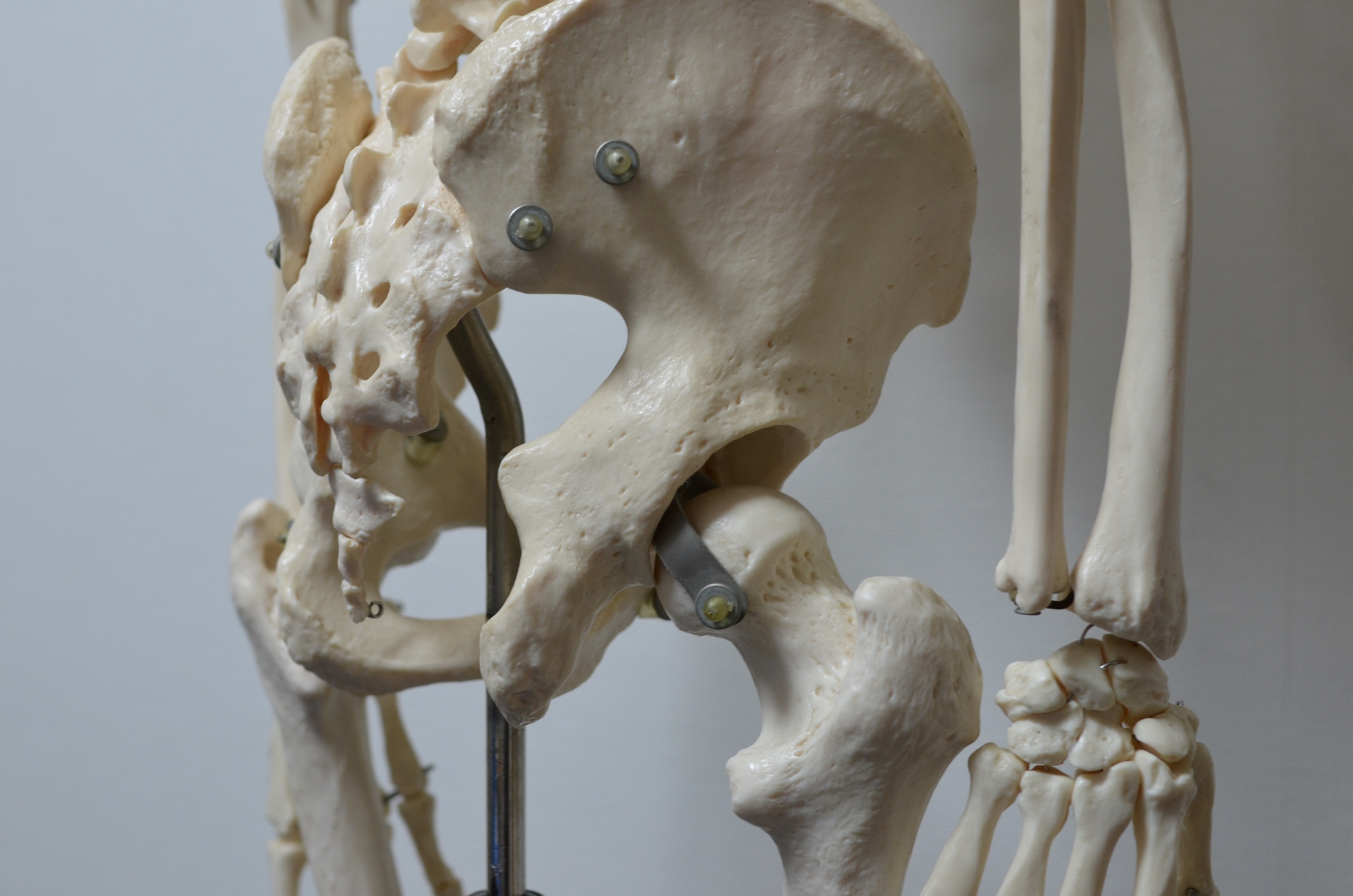
股関節の構造
股関節は人間の身体で最も大きな関節の一つであり、下半身の運動や体重を支えるために重要な役割を果たしています。
股関節は、骨盤の寛骨臼と大腿骨の先端部分である大腿骨頭から形成されています。
寛骨臼はカップのような形をしており、球状の大腿骨頭を包み込むことで股関節の安定性とスムーズな動きを実現しています。
また、股関節は関節包と靭帯によっても保護されています。
関節包は関節を包む厚い膜で、関節液を分泌して関節の滑りを良くし、摩擦を減少させる役割を果たします。
靭帯は骨と骨を繋ぐ結合組織で、股関節の安定性を維持するために重要な役割を果たしています。
このように、ヒトの股関節はさまざまな骨や組織が複雑に絡み合いながら形成されているのです。
股関節の痛みの原因
股関節に痛みを感じる場合、どのような原因が考えられるのでしょうか。
股関節自体の変形
加齢や遺伝、過度な運動によって負荷がかかりすぎると、変形性股関節症などの疾患を発症し股関節そのものの形状が変化することがあります。
変形の程度や部位によっては激しい痛みが生じるばかりではなく、正常な可動域が失われ日常生活にも支障をきたすことがあります。
軟骨の摩耗
関節の内部には軟骨が存在し、これがクッションのような役割を果たしています。
しかし、加齢や体重の増加、運動のしすぎなどによって軟骨が摩耗していくと、クッションの役割を果たすものがなくなり骨同士が直接接触するようになります。
その結果、激しい痛みが生じることがあります。
筋肉や腱の緊張や硬直
股関節の周りにある筋肉や腱は、関節を安定的に保つ役割を果たしています。
しかし、筋肉や腱が緊張し硬直してしまうと、柔軟性が失われ関節を安定的に固定できなくなり、痛みを引き起こすことがあります。
特に、筋肉の酷使や無理な姿勢、運動・ストレッチ不足などが原因となるケースが少なくありません。
関節唇の損傷
関節唇は股関節にある軟骨の一部で、股関節を安定させる役割を持っています。
特に、急な方向転換や激しい動きをするスポーツなどで日常的に股関節を酷使している方の場合、関節唇を損傷するケースが多く痛みや不安定感が生じることがあります。
関節包の炎症
関節包は関節液を保持し関節を滑らかに動かす役割を果たす組織です。
外傷や感染症、股関節の酷使などが原因で股関節に炎症が生じると、痛みの原因となることがあり、重症化すると股関節の可動域も狭くなる可能性もあります。
靭帯の伸びや損傷
股関節の周囲にある靭帯は関節を安定させる役割を果たしています。
激しい運動や事故・転倒などで股関節が不自然な方向に強く引っ張られると、靭帯が伸びたり損傷したりすることがあり、その結果股関節の不安定感や痛みが生じます。
関連記事:変形性膝関節症の治し方とは|痛いのに放っておくとどうなる?
股関節の痛みの原因となる病気・疾患
股関節の痛みを放置しておくと、重症化しさまざまな病気や疾患を発症するケースも少なくありません。
どういった疾患のリスクが高まるのか、一例をご紹介しましょう。
変形性股関節症
軟骨がすり減った状態になると股関節に激しい痛みが生じますが、これを放置しておくと変形性股関節症を発症する可能性があります。
変形性股関節症は骨同士が接触することで関節の形が変形し、強烈な痛みや関節の硬直、可動域の制限などが生じる疾患です。
主に加齢に伴う股関節の酷使や、急激な体重の増加、遺伝的要因などが原因となって発症します。
臼蓋形成不全
臼蓋形成不全とは、股関節の受け皿部分にあたる臼蓋が大腿骨頭を十分に覆いかぶさっていない状態を指します。
この状態では、大腿骨頭が骨盤にホールドされず不安定な状態になるため、股関節にかかる負担が増大します。その結果、変形性股関節症などの疾患を引き起こしやすくなります。
大腿骨頭壊死
大腿骨頭壊死とは、大腿骨の先端部分である大腿骨頭への血流が途絶え、骨組織そのものが壊死する疾患です。
主に外傷やアルコールの過剰摂取、ステロイド薬の長期服用などが主な原因として挙げられ、壊死が進行すると骨が崩壊し関節の変形と強烈な痛みを伴います。
先天性股関節脱臼
先天性股関節脱臼は、生まれつき股関節の形成異常があり、大腿骨頭が脱臼してしまっている状態です。
幼少期に適切な装具治療などを行なわずに放置してしまうと、骨盤まわりの正常な発育が妨げられ、その結果として変形性股関節症を発症し、強い痛みが発生することがあります。
グロインペイン症候群
グロインペイン症候群とは、股関節やその周辺の筋肉、腱、靭帯に現れる痛みや違和感などの総称であり、「鼠径部痛症候群」ともよばれます。
特にアスリートが発症するケースが多く、過度な運動や不適切なフォーム・動作による負荷の増大が主な原因となります。
梨状筋症候群
梨状筋症候群は、梨状筋という臀部にある筋肉が坐骨神経を圧迫し、痛みや痺れを引き起こす疾患です。
梨状筋が硬直すると、股関節や臀部、太ももに痛みが広がることがあります。
特にデスクワークで長時間同じ着座姿勢をとっていたり、股関節を無理に動かすことで症状が悪化します。
女性に多い股関節の痛みの原因
股関節の痛みは性別によってもその原因が異なる場合があります。
特に女性の場合、以下のような特有の原因が痛みを引き起こしていることが少なくありません。
臼蓋形成不全
女性に臼蓋形成不全が多い理由としては、男女の骨格の違いが挙げられます。
女性は男性に比べて骨盤が広いため、股関節の受け皿部分にあたる臼蓋が浅い傾向が見られます。
大腿骨頭の受け皿が浅いと臼蓋形成不全を起こしやすく、それに伴い痛みが現れることも少なくありません。
変形性股関節症
臼蓋形成不全が深刻化すると股関節への負担が増大し、変形性股関節症の発症リスクも高まります。
特に中高年の女性は、女性ホルモンの減少や体重増加などに伴い、変形性股関節症が深刻化しやすくなります。
ホルモンの影響
女性ホルモンの一種であるエストロゲンは、骨や関節の健康維持に重要な役割を果たしています。
しかし、閉経を迎えるとエストロゲンの分泌量が減少し、骨密度の低下や関節の軟骨がすり減りやすくなるなどの影響が出てきます。
その結果、股関節の痛みが発生するリスクが高まります。
股関節から膝にかけての痛みの原因
股関節だけでなく、それより下の太ももから膝のあたりにかけて痛みが現れるケースもあります。この場合、どのような原因が考えられるのでしょうか。
変形性股関節症が膝の痛みを引き起こすことも
変形性股関節症によって股関節の可動域が制限されたり痛みを感じるようになると、膝関節が動きで痛みをカバーし強い負荷がかかります。
その結果、股関節から下の部位にかかる荷重のバランスが崩れ痛みの原因となることがあります。
最悪の場合、変形性膝関節症を発症し、股関節だけでなく膝関節の可動域が狭くなったり、関節の曲げ伸ばしができず歩行そのものが困難になる可能性もあります。
大腿四頭筋の問題
太ももを構成する外側広筋と中間広筋、内側広筋、大腿直筋の4つの筋肉を大腿四頭筋とよびます。
大腿四頭筋は太ももの曲げ伸ばしはもちろん、股関節の安定や曲げ伸ばしにも大きく寄与している筋肉です。
精密検査などの結果、股関節や膝関節そのものに異常が見られない場合には、大腿四頭筋が損傷していたり何らかの異常が発生している可能性もあるのです。
股関節が右だけあるいは左だけ痛くなるのはなぜ?
股関節の痛みは左右対称に現れることもあれば、右側あるいは左側のいずれかに偏って症状が現れるケースも少なくありません。
どちらか一方に症状が現れる原因は、ケガや外傷によって一方にのみダメージが加わることはもちろんですが、左右の股関節の発育に左右差が生じてしまった場合や、つねにどちらか一方に体重をかける癖がついていたり、椅子に座るときに脚を組む癖があるなど、日々の何気ない行動・動作も原因のひとつとして考えられます。
股関節の痛みの治し方
股関節の痛みを改善するためには、どのような治療法が有効なのでしょうか。代表的な治療法の例をいくつかご紹介します。
保存療法
保存療法とは、外科手術を行うことなく痛みの緩和や機能改善を目指す治療法です。
関節の痛みが感じられる場合には、まず保存療法が選択されるケースが非常に多く、もっとも基本的な治療法といえるでしょう。
具体的には痛み止めや湿布の処方、リハビリ、ハイドロリリース、体外衝撃波治療、再生医療などが保存療法にあたります。
再生医療
再生医療には、自己の脂肪などを利用した幹細胞治療や、自己の血液を使用したPRPや成長因子療法などがあります。
変形性股関節症や関節唇損傷に起こっている炎症を沈静化、一部修復してくれて、それ以上の悪化を防ぐため、手術を避けたい方にとってはとても良い選択肢です。
体外衝撃波治療
体外衝撃波という強力なエネルギー波を患部に当てることにより、即効性の鎮痛効果と損傷した組織の修復を行なってくれる治療器です。
泌尿器科の分野では体外衝撃波治療は尿路結石の破壊目的で治療として使われています。
ハイドロリリース
ハイドロリリースは筋性の痛みに対して、エコー検査で確認しながら生理食塩水などの体内に入れても大丈夫な水を注射し筋膜や神経の周囲を剥がすことにより滑走性を改善し痛みを解消しやすくなります。
理学療法士のリハビリ
リハビリも外科手術を行わない治療法ですが、主に股関節の筋力強化や柔軟性の向上、関節の安定性向上などを目的に行われます。
具体的にはストレッチや筋力トレーニングなどが代表的です。
股関節の痛みが比較的軽度で、疾患も深刻化していない場合には保存療法と物理療法を組み合わせた治療法が有効な選択肢となります。
手術療法
保存療法や物理療法で改善が見られない場合や、股関節の変形や損傷が進行している場合に検討されるのが手術療法です。
人工股関節置換術や寛骨臼回転骨切り術、股関節鏡視下手術などが代表的で、これにより股関節の機能を回復し、従来の痛みのない日常生活に戻れる可能性があります。
生活習慣の改善
さまざまな治療法によって股関節の痛みが改善された後も、症状を再発させないためには生活習慣を見直すことが大切です。
たとえば、体重の管理や適度な運動、正しい姿勢を保つことはもちろんですが、重いものを持ちながらの階段の昇降は避けるなど、股関節にかかる負担を減らす工夫も必要です。
股関節の痛みならイノルト整形外科まで!
股関節の痛みの原因はさまざまで、症状が現れている部位や痛みの程度が同じであったとしても根本的な原因や疾患は異なるケースがあります。
外傷とは異なり、目で見ただけで正確な状態や原因を判断することは難しいため、早めに整形外科を受診することが大切です。
イノルト整形外科では、股関節をはじめとしたさまざまな部位の痛みを治療する関節専門外来や、運動によって生じたケガに特化したスポーツ整形外科、最新の治療法として注目されている再生医療に特化した専門外来を設置しており、高度な知見をもった専門医が治療を担当します。
今回ご紹介した保存療法はもちろんのこと、手術療法も必要に応じて適切な医療機関に紹介が可能なため、症状が深刻化した患者様にも最適な治療法をご提案できます。
症状が深刻化し「治らないのではないか」と不安を抱いている方や、他院で治療を受けたものの症状が改善されなかったという方も、まずは一度イノルト整形外科までご相談ください。
関連記事:PRP(多血小板血漿)療法とは?効果や費用について解説
まとめ
股関節の痛みは関節自体の変形や損傷が原因となっているケースもあれば、軟骨の摩耗や筋肉の硬直、腱の損傷などさまざまな原因が考えられ、痛みを放置しておくと重篤な疾患につながる可能性もあります。
特に女性の場合は、骨盤の形状や女性ホルモンの影響などにより、男性に比べて股関節の痛みを発症しやすい傾向が見られます。
慢性的な痛みに悩まされている方や、最近股関節に違和感を覚えるようになった方は、できるだけ早めに整形外科を受診することがおすすめです。
脚の付け根が痛い!原因は何?おすすめのストレッチや注意点もご紹介

太ももから股関節にかけて、脚の付け根部分に痛みがあり、日常生活にさまざまな支障をきたしている方も少なくありません。
一口に痛みといっても症状の程度は異なり、脚の付け根の内側、外側、前側などの部位によっても考えられる原因や疾患はさまざまです。
そこで本記事では脚の付け根に痛みが現れる原因や代表的な疾患、痛みを緩和するための方法やストレッチの一例もご紹介します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
脚の付け根が痛い場合に考えられる原因とは
脚の付け根に痛みが感じられるのはどういった原因が考えられるのでしょうか。代表的な原因をいくつかご紹介します。
関節軟骨の摩耗
太ももと骨盤の接続部分である股関節の軟骨がすり減ると、炎症が起こることで痛みを引き起こすことがあります。
安静時には痛みが感じられなくても、脚を動かしたり立ち上がったときに痛みを感じることが多く、変形性股関節症を発症している可能性が高くなります。
股関節の不安定性
関節を支える筋肉が弱くなることで、股関節が不安定になり痛みを引き起こすことがあります。
極端な運動不足や先天性の問題によって引き起こされるケースが多く、ある決まった動作をしたときや体重をかけたときに関節の不安定感や痛みを生じさせます。
筋肉の硬直や緊張
大腿四頭筋や腸腰筋、内転筋といった股関節周辺の筋肉が硬直または緊張することで、筋肉に過度な負担がかかり痛みを生じさせることがあります。
初期の段階では脚を動かすときに違和感を覚える程度ですが、症状が悪化していくと激しい痛みや筋肉のこわばりなどが感じられるようになります。
腱の炎症
運動のしすぎや過度の負荷がかかることによって、股関節周辺の筋肉と骨をつなぐ腱が炎症し痛みを引き起こすことがあります。
特にアスリートや同じ動作を繰り返す現場作業員などの発症リスクが高く、安静時にはほとんど痛みが感じられないものの特定の動きをしたときに痛みを感じやすくなります。
関節包・滑液包の炎症
関節包とは、関節を保護している膜のような組織であり、その内部はクッションの役割を果たす滑液で満たされています。
感染症や外傷、免疫疾患などが原因で関節包が炎症を引き起こすことがあり、これによって激しい痛みを感じます。
股関節自体の変形
先天性による股関節の形状異常や、ケガの後遺症などが原因で股関節そのものが変形し、正常な動作が困難となり痛みを引き起こすこともあります。変形性股関節症の原因にもなりやすくなります。
関連記事:歩くと股関節が痛いときの原因は?股関節をほぐすストレッチを紹介
脚の付け根が痛い時に疑うべき病気・疾患

脚の付け根の痛みは、部位によって疑うべき病気や疾患が異なります。
外側が痛い場合
脚の付け根の外側に痛みを感じる場合には、主に関節の歪みや筋力の低下などによって身体のバランスが崩れていることが考えられます。
考えられる疾患としては以下の通りです。
- 変形性股関節症
- 股関節臼蓋形成不全
- 大腿骨近位部骨折 など
運動不足などによって体重が急激に増加すると筋力で体重を支えきれなくなり、関節に大きな負担がかかり症状を悪化させることが少なくありません。
内側が痛い場合
内側に痛みを感じる場合には、急な動きや過度の運動、筋肉の疲労などによって関節・腱に炎症が起こり痛みとなる可能性が考えられます。
- 坐骨神経痛
- グロインペイン症候群(鼠径部痛症候群) など
上記のうち、坐骨神経痛は治療をせず放置しておくと椎間板ヘルニアなどの疾患につながるリスクもあります。
前側が痛い場合
前側に痛みを感じる場合には、主に股関節の変形や歪みなどが原因として考えられ、特に長時間のデスクワークを行っている人ほどリスクが高まります。
- 鼠径ヘルニア
- 股関節唇損傷 など
上記のうち、鼠径ヘルニアは関節の痛みだけでなく、脚の付け根の部分に小さな盛り上がり(しこり)が現れることも少なくありません。
股関節が右だけあるいは左だけ痛む原因は?
股関節の痛みは左右対照的に症状が現れることもあれば、どちらか一方のみに症状が現れることもあります。
左右いずれかのみに痛みが現れるのはどういった原因が考えられるのでしょうか。
片側への過剰な負担
日常生活やスポーツにおいて、一方の脚に過度の負担がかかることが1つ目の原因として考えられます。
片足に重心をかける姿勢が癖になっていると、一方の股関節に過度のストレスがかかり炎症や痛みを引き起こしやすくなります。
関節臼の形成不全
先天的に股関節の関節臼が正常に形成されていない場合、股関節が不安定になりやすく片側の関節に過度の負荷がかかることがあります。
その結果、軟骨がすり減ったり、炎症や痛みを引き起こすことがあります。
左右で脚の長さが違う
生まれつき、あるいは外傷や手術の後遺症などにより、脚の長さが左右で異なるケースがあります。
このような場合、長い方の脚に体重の負荷が集中し股関節に痛みを生じさせることがあります。
坐骨神経痛
長時間のデスクワークや運動などによって坐骨神経が圧迫されると、坐骨神経痛を発症し片側の臀部から脚の付け根にかけて痛みが生じることがあります。
坐骨神経痛は片側のみに症状が現れることが多く、股関節から太ももにかけて鋭い痛みやしびれを引き起こします。
ケガ・損傷
スポーツや事故、転倒などが原因で股関節の周囲の筋肉、腱が損傷すると、片側にのみ痛みが生じることがあります。
関連記事:変形性股関節症の治し方はある?やってはいけないことや負担をかけない寝方を紹介
脚の付け根が急に痛くなった時の治し方

脚の付け根に痛みを感じる場合、誤った対処をしてしまうと症状を悪化させる可能性もあります。
早期に症状を緩和するために、正しい対処法を覚えておきましょう。
安静にする
痛みが生じた場合は運動を控え、痛みのある脚を安静に保つことが大切です。
無理に動かすことで痛みが悪化する可能性があるため、痛みが和らぐまでは脚を休めておきましょう。
冷やす
事故やスポーツによってケガをして急な痛みが生じた場合は、患部を冷やすことも大切です。
氷嚢を痛みのある箇所に当て患部を冷却することで、血管が収縮し腫れや炎症を抑え重症化を防げる可能性があります。
痛み止めの使用
激しい痛みが感じられる場合、市販の痛み止めを服用することで一時的に痛みを抑えることができます。
ただし、痛みを感じないからといって無理に身体を動かすと症状を悪化させる危険もあるため、あくまでも安静を心がけましょう。
ストレッチや軽い運動
痛みがある程度引いてきたら、ストレッチや軽い運動を行うことで筋肉の緊張を和らげ、柔軟性を高めることができます。
この場合も無理は禁物で、痛みを感じるようであれば無理に動かさず徐々に可動域や負荷を上げていくことが大切です。
整形外科の受診
数日経っても痛みが改善しない場合や、腫れが悪化しているような場合には速やかに整形外科を受診しましょう。
専門医による診断を受けることで、正確な原因を特定し適切な治療を受けることができます。
また、ストレッチや軽い運動を行う場合、症状を悪化させないためにも専門の理学療法士のアドバイスや指導を受けることが理想的です。
脚の付け根の痛みに効果的なストレッチと注意点
脚の付け根を改善するために、自宅でできるストレッチや軽い運動をご紹介しましょう。
効果的なストレッチ

- 仰向けに寝た状態で左右の膝を90度程度曲げる
- 両手を腰の下に入れる
- 左脚を外側に倒し、もとの位置に戻す
- 3を10回程度繰り返す
- 右脚も同様の動作を行う
1の膝を曲げる際には、左右の足をくっつけることを意識しましょう。
また、3の脚を外側に倒す際には、片方の膝は立てた状態をキープすることと、かかとからつま先もできるだけ片方の足にくっつけた状態で膝を倒すことが大切です。
注意すべきストレッチ

一見すると股関節に効きそうなストレッチも、実は痛みがあるときには避けたほうが良い場合があります。
特に注意すべきなのが、上半身と下半身を捻ったり大きく反らしたりするストレッチです。
ヨガなどで多く見かけるポーズですが、これらは股関節に大きな負荷がかかることから、炎症や痛みがある状態で無理な姿勢をとってしまうと症状を悪化させるリスクがあります。
脚の付け根が痛い場合はイノルト整形外科まで
脚の付け根の痛みはさまざまな原因が考えられ、それに対応した適切な治療を行わなければなりません。
慢性的な痛みを放置しておくと関節そのものが変形し、日常生活にもさまざまな支障をきたす可能性も考えられるため、できるだけ早めに整形外科を受診することがおすすめです。
イノルト整形外科では、股関節をはじめとしたさまざまな部位の痛みを治療できる関節専門外来や、スポーツを起因としたケガや不調に対応できるスポーツ整形外科、さらには最新の治療法である再生医療を専門とした外来も設置しています。
専門医による丁寧なカウンセリングと検査を実施し、患者様に適した治療プランを提示させていただきます。
一般的な整形外科では対応が難しい再生医療や体外衝撃波治療、ハイドロリリース治療などにも対応しているため、「他院で診療を受けたものの期待通りの効果が得られなかった」という方もぜひお気軽にご相談ください。
まとめ
脚の付け根に痛みがある場合、股関節の疾患や筋肉、腱の炎症などさまざまな原因が考えられ、それぞれに対応した治療を行わなくてはなりません。
痛みがある程度引いてきたらストレッチを行ってみるのもひとつの手ではありますが、正しい方法を理解していないと症状を悪化させるリスクもあります。
そのため、脚の付け根の痛みを早期に治療するためには信頼性の高い整形外科を受診することが何よりも大切です。
イノルト整形外科ではリハビリテーションや保存療法といった基本的な治療法はもちろんのこと、体外衝撃波やハイドロリリース、再生医療といった最新の治療法も選択でき、患者様の状態に合わせて最適な治療法をご提案しています。
慢性的な痛みに悩まされている、他院で治療しているものの期待通りの効果が得られないという方は、ぜひ一度イノルト整形外科へご相談ください。
膝の皿の上が痛い原因とは?突然の痛みや、疾患や治し方について解説
膝の皿の上に痛みを感じる場合、さまざまな疾患が考えられます。
なぜ痛みが発症するのか、その原因を解説するとともに、痛みを感じた時に自分自身でできるセルフケアの方法、医療機関で受けられる主な治療法、治し方などを解説します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
膝の皿の上が痛い場合に考えられる原因・疾患とは?
膝の皿の上に痛みがある場合、どのような疾患が考えられるのでしょうか。また、その原因として考えられる点もあわせて解説します。
大腿四頭筋腱炎
大腿四頭筋は大腿に位置する4つの筋肉群であり、膝の曲げ伸ばしをサポートする重要な役割を果たしています。
これらの筋肉は骨盤から膝にわたって伸びていますが、膝の頻繁な曲げ伸ばしや日常的な酷使、過度の負荷がかかることで筋肉の接続部分である腱に炎症が生じることがあります。
特にスポーツ選手が発症するケースが多く、主な症状としては膝の上部に痛みや腫れが現れます。
膝蓋腱炎(ジャンパー膝)
膝蓋腱は膝蓋骨(膝の皿)と脛骨をつなぐ腱であり、歩行やジャンプ、膝の屈伸運動に欠かせない組織のひとつです。
膝蓋腱炎とは膝蓋腱に炎症が起こる疾患で、別名「ジャンパー膝」とよばれることもあります。
その名の通り、バスケットボールやバレーボールなど頻繁にジャンプを繰り返すスポーツで発生しやすく、膝の前部に鋭い痛みが生じることが特徴です。
膝蓋大腿関節の変形性関節症
膝蓋大腿関節における変形性関節症とは、膝蓋骨と大腿骨の接触部分である関節内部の軟骨が摩耗し、痛みや硬直といった症状を引き起こす疾患です。
加齢や急激な体重の増加、膝の酷使、関節への過度な負荷などが原因で発症することが多く、症状が悪化すると関節そのものが変形することもあります。
膝蓋下脂肪体炎
膝蓋下脂肪体は膝蓋骨のそばに位置する脂肪組織であり、膝関節の動きを滑らかにする役割を果たしています。
膝への負荷がかかりすぎると膝蓋下脂肪体に炎症を引き起こすケースがあり、膝の皿の上のあたりに痛みや腫れが現れます。
膝蓋前滑液包炎
膝蓋前滑液包とは、膝蓋骨の上部に位置する小さな液体で満たされた袋状の組織で、関節の摩擦を低減する役割を果たしています。
膝蓋上滑液包炎は膝蓋前滑液包が炎症を起こす疾患であり、いわゆる「膝に水が溜まった状態」のことです。
初期症状としては膝の圧迫感や違和感、軽い痛みなどが現れますが、症状が進行していくと膝の上部に激しい痛みや腫れ、熱感などが生じることもあります。
こちらも膝の酷使や大きな負荷、あるいは外傷などが原因となることが多く、膝の曲げ伸ばしを繰り返していくうちに徐々に痛みが悪化しやすくなります。
関節リウマチ
関節リウマチとは、免疫の異常が原因で体のさまざまな関節に痛みや腫れなどが現れる疾患です。
本来、免疫は細菌やウイルスから守り私たちの健康を維持する役割を果たしていますが、何らかの異常によって免疫機能が正常に機能しなくなり、関節の一部を攻撃・破壊してしまうことで関節リウマチは発症します。
関節リウマチは一般的に30〜50代の女性が発症するケースが多いですが、明確な原因は分かっていません。
関連記事:膝に水が溜まるとはどういう状態?原因や症状について解説
膝の皿の上が痛い時の対処法
膝の皿の上に痛みがあるとき、セルフケアを行うことで一時的に症状を緩和できる可能性があります。
状況に合わせた適切なセルフケアの方法を解説しましょう。
安静と活動の制限
スポーツや仕事など膝の酷使によって膝の痛みが現れた場合には、一時的に活動を制限し安静を心がけましょう。
無理に膝を動かすと症状を悪化させ、歩行が困難になったり長期の治療を要する可能性もあります。
アイシング
スポーツは怪我によって膝に無理な力が加わって強烈な痛みが生じたり、熱感や腫れなどが現れた場合には患部を氷嚢などでアイシングしましょう。
コールドスプレーや絞ったタオルなどは冷却効果が限られるため、氷または保冷剤によるアイシングが効果的です。
サポーターやテーピングによる圧迫と固定
患部の痛みが持続し症状が緩和されないときには、サポーターやテーピングによって患部を固定することが有効です。
膝の関節を固定することでそれ以上の症状悪化を防ぎ、日常生活における動作も楽になります。
痛みが出ない範囲でのストレッチ
適切な方法でストレッチを行うことも痛みの緩和に役立つことがあります。
本来ストレッチは理学療法士の指導のもとで行うのが理想的ですが、通院まで時間がかかる場合などは痛みを感じない程度の範囲でストレッチを行うのがおすすめです。
膝のストレッチでは、深い屈伸や曲げ伸ばしを行うと痛みを悪化させる危険もあるため、くれぐれも無理をしないよう心がけましょう。
クッション性のあるソールの使用
ジャンプやランニングなどの際に痛みがある場合には、靴やソールを見直すことで緩和できる可能性があります。
適度な厚みがありクッション性に優れたソールがおすすめです。
膝の皿の上が痛い時の治し方
上記でご紹介した内容はあくまでも一時的に症状を緩和する方法に過ぎません。痛みの原因を根本から解消するためには医療機関での治療が必要です。
理学療法士のリハビリテーション
痛みの根本原因を解消し再発を防止するためには、膝関節周辺の筋力をアップしたり、柔軟性や姿勢を改善したりすることで、痛みのなかった頃の状態を取り戻す必要があります。
そこで最も重要な治療法となるのが理学療法士の指導のもとで行われるリハビリテーションです。
専門的な知識をもった理学療法士が指導を行うことで痛みが再発することを予防しやすくなります。
物理療法
物理療法とは、レーザーや温熱、電気といったさまざまなエネルギーを患部に照射し、物理的刺激を与えることで痛みを低減する治療法です。
膝関節の物理療法としては以下の治療法が代表的です。
対して、一部の整形外科で数十年前から行われているマイクロ波やホットパックは治療効果はないと言われており、これらを未だに行っている整形外科は要注意です。
体外衝撃波(集束・拡散)
体外衝撃波とは、高エネルギーの衝撃波を患部に照射することで、炎症を起こした損傷した組織の再生を促す治療法です。
ピンポイントの照射を行う収束型と広範囲の照射が可能な拡散型があります。
整形外科においては比較的新しい治療法であり、対応可能なクリニックも限られています。
超音波・低周波治療
体外衝撃波と比べると治療効果は比較的小さくなりますが、物理療法の中で一般的なのが、超音波や低周波を用いた治療法です。
超音波治療では体内の組織を振動させることで、痛みの緩和や損傷した組織の自己治癒を促進する働きが期待できます。
一方、低周波治療は広範囲にわたる痛みを緩和する効果などが得られます。
いずれも、マイクロ波やホットパックなどの物理療法治療器と比べると疼痛に対する効果は得られやすくなっています。
再生医療
再生医療とは、自己の未熟な細胞を培養したり、血液から一部成分を取り出し、それを体内に膝関節などに注射することで損傷した部位の再生や痛みの改善を促す治療法です。
整形外科の分野において新たな治療法として注目されています。
幹細胞治療
ヒトの体内には神経細胞や筋肉細胞などさまざまな細胞に分化できる幹細胞があります。
脂肪などから採取・培養した幹細胞を患部に注入し、損傷した組織の再生を図るのが幹細胞治療とよばれる方法です。
成長因子療法
PRPの血小板などの細胞成分を除去して成長因子だけを集めたものを患部に注射する成長因子療法も増えてきています。
これを患部に注入することで炎症の治癒や痛みの軽減、関節の機能改善などにつながります。
PRP療法・成長因子療法
患者様本人の血液から多血小板血漿(PRP)とよばれる成分を抽出し、患部に注入する治療法です。
PRPには組織の修復を促進する成長因子を生成する働きがあり、これにより損傷した膝関節の機能を取り戻せる可能性があります。
幹細胞上清液
幹細胞の培養過程において生じる上清液には組織の修復を促進する成長因子が多量に含まれています。
これらの成長因子が働いてくれることで、幹細胞治療に近い効果が期待できます。
こちらは前述の3つとは異なり、他人の胎盤や抜けた歯から取り出した幹細胞が作り出しているもので、他人の細胞を使った治療になります。
ハイドロリリース
ハイドロリリースは筋膜リリース注射ともよばれ、癒着した筋膜に生理食塩水などを注射し患部の痛みを改善する治療法です。
膝の靭帯が伸びにくくなっている場合などに、ハイドロリリースを行うことで動きが改善されることがあります。
動注療法
動注療法とは、「モヤモヤ血管」とよばれる疾患を改善するために行われることの多い治療法です。
モヤモヤ血管とは痛みの原因となる異常な血管のことで、正常な血管とは異なり細くいびつな構造をしているのが特徴です。
モヤモヤ血管の治療にあたっては、体に入れても問題のない抗生物質をそのモヤモヤ血管に注入して詰まらせることで、痛みが緩和されやすくなります。
薬物療法
一時的な膝の痛みや初期段階の疾患など、短期間の痛みや炎症を取り除くために、痛み止めの内服薬や湿布、軟膏などが処方されることが多くあります。
関連記事:関節リウマチの症状は膝に出ることもある?変形性膝関節症との違いとは
イノルト整形外科での膝の痛みに対する治療
一口に膝関節の痛みといってもその症状や程度はさまざまであり、根本から改善するためには医療機関での検査と専門的な治療が不可欠です。
しかし、整形外科クリニックによっても対応できる治療法は限られているほか、信頼できる医療機関を探すのは簡単なことではありません。
膝の痛みを早期に改善し本来の機能を取り戻したいとお考えの方は、イノルト整形外科へご相談ください。
イノルト整形外科では関節専門外来を設置しており、膝はもちろん肩や肘、股関節、手足などさまざまな部位の痛みに特化した診察を行っています。
今回ご紹介した体外衝撃波やハイドロリリース、さらには再生医療といった最新の治療法にも対応しているため、症状や疾患の程度を考慮しながら最適な治療法を選択できます。
今回紹介した治療法は一部を除き自費診療となるため、対応している整形外科クリニックはごく少数に限られていますが、イノルト整形外科では膝に特化して診察が可能な専門外来を設置しております。
関連記事:膝の痛みの場所別原因まとめ|突然ズキズキ痛むのは危険?
まとめ
膝の皿の上が痛い場合には、主に大腿四頭筋腱炎や膝蓋腱炎などの疾患が考えられますが、それ以外にも変形性膝関節性や膝蓋前滑液包炎、関節リウマチなどを発症している可能性もあります。
主にスポーツや体重増加、日常的な膝の酷使などが原因で痛みが現れることが多く、重症化する前に医師の診察と治療を受けることが大切です。
ハイドロリリースや再生医療といった最新の治療法も含めて検討したいという方や、信頼できる整形外科クリニックをお探しの方はイノルト整形外科へお気軽にご相談ください。
膝に水が溜まるとはどういう状態?原因や症状について解説

加齢や体重の増加、膝の酷使などによって、膝に水が溜まり激しい痛みを伴うことがあります。
このような症状は決して珍しいものではなく、一度は耳にしたことがある方も多いと思います。
しかし、これを放置しておくと重症化し日常生活に支障をきたす危険もあるのです。
本記事では、膝に水が溜まるとはどういった状態なのか、症状や原因について詳しく解説します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
膝に水が溜まるとはどういうこと?

そもそも、膝に水が溜まるとはどのようなことなのでしょうか。仕組みや水が溜まるメカニズムについて簡単に解説しましょう。
私たちの関節の内部には関節液とよばれる液体が存在しており、関節をスムーズに動かす役割を果たしています。
関節液を分泌しているのは滑膜とよばれる組織であり、滑膜は古くなった関節液を吸収・排泄する役割も果たしています。
しかし、何らかの理由によって滑膜に炎症が生じると、関節液の分泌と吸収のバランスが崩れてしまうのです。
「膝に水が溜まる」とは、関節液が過剰に分泌された状態のことであり、痛みや腫れなどの症状をもたらします。
膝関節に存在する関節液は通常1〜3ml程度ですが、最大で100ml以上も膝に水が溜まる場合もあります。
膝に水がたまる原因

膝に水が溜まるのは、滑膜に炎症が生じ関節液の分泌と吸収のバランスが崩れるためです。
その引き金になる原因として以下などの疾患が考えられます。
- 変形性膝関節症
- 半月板損傷
- 関節内遊離体(関節ねずみ)
- 痛風と偽痛風
- 関節リウマチ
- 前十字靭帯損傷
ここでは、これらの疾患について解説しましょう。
変形性膝関節症
変形性膝関節症とは、膝関節にある軟骨や半月板といった組織が摩耗する疾患です。
膝関節が本来の機能を発揮できなくなり、滑膜に物理的なダメージが加わって炎症を引き起こします。
変形性膝関節症を発症する原因は、半月板損傷や軟骨損傷、加齢や筋力の低下、体重過多、膝の酷使などさまざまなものが考えられます。
半月板損傷
半月板損傷は、膝の関節内にある半月板という組織が損傷する疾患です。
膝に大きな負担がかかる動きやスポーツのしすぎ、無理な体重移動だけでなく、加齢に伴い日常生活の動作だけで発症するケースも少なくありません。
滑膜の炎症も併発し、膝に水が溜まることがあります。
関節内遊離体(関節ねずみ)
関節内遊離体とは、関節の内部に軟骨や半月板のかけらが浮遊して動き回ることで様々な症状を引き起こす疾患です。
かけらの位置によって関節が固まったり、激痛が走ることもあれば、時間が経過すると痛みが消え去ることもあります。
欠片が滑膜に刺激を与えることで炎症が起こり、膝に水が溜まる原因になるケースも少なくありません。
痛風と偽痛風
尿酸の異常な蓄積によって起こる痛風や、関節内のピロリン酸カルシウムの結晶によって起こる偽痛風も滑膜の炎症の引き金となり、関節液が溜まります。
関節リウマチ
関節リウマチは免疫の異常によって、関節の痛みや腫れなどを引き起こす疾患です。
本来、自分の体の一部の滑膜にまで免疫細胞が攻撃してしまうことで炎症を引き起こし、膝に水が溜まる引き金になります。
前十字靭帯損傷
前十字靭帯損傷は、膝の安定性を維持するために重要な役割を果たす、前十字靭帯が損傷する疾患です。
スポーツ中に急激な方向転換や膝への外傷が原因で損傷することが多く、放置すると不安定性から膝に水が溜まる原因になります。
関連記事:膝の痛みの場所別原因まとめ|突然ズキズキ痛むのは危険?
膝の水が溜まったときの症状

膝関節の疾患にはさまざまなものがあり、現れる症状はそれぞれ異なります。
膝に水が溜まった場合、どういった症状が現れるのでしょうか。
- 膝の腫れや張り
- 違和感や異物感
- 動作時の痛み
- 安静時に痛みが出ることも
- 関節可動域の制限
ここではこれらの症状について解説しましょう。
膝の腫れや張り
特に多く見られる症状が膝関節の腫れや張りです。膝の形が通常よりも膨らんで見え、触れると柔らかく弾力があります。
また、腫れや張りがある部分に触れると、熱っぽさを感じることもあります。
違和感や異物感
膝の水がたまると、膝の内部に違和感や異物感を覚えることもあります。
まるで膝の内部に何かが詰まっているような感覚があります。
動作時の痛み
膝を動かしたり、負荷をかけたりすると、水が溜まった膝関節に痛みを感じることがあります。
特に、階段の昇り降りや椅子から立ち上がるとき、走ったときなどに症状が現れることが多く、痛みの程度も個人差があります。
安静時に痛みが出ることも
滑膜炎が悪化すると、水が溜まって腫れたり、動作時だけでなく安静時にも痛みが感じることがあります。
椅子に座っているときやベッドに横になっているときなど、つねに痛みが感じられ寝付けなくなるケースも少なくありません。
関節可動域の制限
膝に水が溜まると膝の可動域が制限され、膝を曲げたり伸ばしたりする際に、普段よりも動かしにくいと感じるようになります。
たとえば、膝を折り曲げる正座やしゃがむ姿勢ができなくなったり、さらに症状が悪化すると平坦な場所を歩行するのも困難になるケースもあるでしょう。
関連記事:関節リウマチの症状は膝に出ることもある?変形性膝関節症との違いとは
膝に水が溜まったときの治療法

膝に水が溜まり症状が悪化すると日常生活にも支障をきたす場合があることから、早めの治療が不可欠です。
どういった治療法があるのか、代表的な5つの方法は以下の通りです。
- 水を抜く
- 注射
- 手術
- 再生医療・体外衝撃波
- リハビリ
ここでは代表的な治療方法をご紹介しましょう。
水を抜く
痛みや腫れを軽減し、関節の可動域を改善するための応急処置として関節液を抜く方法があります。
膝関節内に針を刺し、採血の時のように関節液を抜きます。
短時間で処置は完了しますが、水を抜いただけでは関節液が溜まる原因は解決しません。
水を抜くのは根本的な治療にはつながらないため、あくまでも応急的な処置といえます。
注射
滑膜の炎症を抑えるために、関節内にヒアルロン酸やステロイド注射を打つことがあります。
水を抜くだけではなく、注射を打つことで炎症の緩和や関節の機能改善が期待されます。
ただ、ステロイドは炎症を落ち着かせてくれる代わりに、関節内の正常の組織も脆くさせてしまうリスクがあるのです。
そのため、最近はあまり使用することが推奨されていません。
再生医療のPRPや成長因子療法やエクソソームなどの治療法は、ステロイドのような副作用がなく強力に滑膜の炎症を抑え、関節液の溜まりを防ぐ効果が期待されます。
手術
変形性膝関節症や半月板損傷などが重症化し、他の治療法では効果が見込めないと医師が判断した場合には、外科手術が検討されることもあります。
手術の方法は、さまざまです。
変形性膝関節症や関節リウマチに対しては、人工関節置換術などを行います。
半月板損傷に対しては関節鏡を使った縫合術や切除術、前十字靭帯損傷に対しては再建手術などがあります。
再生医療・体外衝撃波
再生医療とは、患者様自身から抽出した細胞を培養し、損傷した組織を修復する最新の治療法です。
基本的には自由診療となるため保険は適用できませんが、外科手術に比べるとメスを入れる必要がないため患者様の負担は少なくて済みます。
また、体外衝撃波も再生医療と同様に、最新の治療法のひとつです。
体外衝撃波は、高エネルギーの特殊な衝撃波を照射して慢性的な炎症を改善し、組織の修復を図ることができます。
ただし、すべての患者様に再生医療や体外衝撃波は適用できるとは限らず、症状の進行度合いや状態に応じて見極めが必須です。
リハビリ
水を抜いた後や他の治療法と併用して、リハビリテーションが行われることがあります。
リハビリでは、筋力や関節の可動域を回復し、膝の機能を改善するために筋力トレーニングやストレッチが行われます。
関連記事:【膝の違和感】膝を伸ばしたときに出る痛み以外の症状と原因について解説
太りすぎで膝に水が溜まる?

「膝に水が溜まるのは太り過ぎが原因である」ということを耳にしたことがある方も多いのではないでしょうか。
上記でも紹介した通り、膝に水が溜まる原因はさまざまですが、そのひとつに体重過多も含まれています。
体重がわずか1kg増えただけでも、膝にかかる負担は3〜7倍にまで増えるといわれています。
そのため、短期間に体重が3kg、5kg増えただけでも膝は負荷に耐えきれなくなるのです。
そして軟骨や半月板が損傷したりして炎症を起こし、関節に水が溜まることもあるります。
膝に水がたまったときの自然治癒までの期間は?
「膝に水が溜まったとしても、時間の経過とともに自然治癒するのではないか?」と考える方もいます。
これまでもご紹介した通り、膝に水が溜まるのは滑膜の炎症が原因であるため、炎症そのものが治らないと膝の水も自然治癒することはありません。
たとえば、「膝の水を抜くとクセになる」という口コミを耳にしたことがある方も多いと思いますが、これは炎症の根本原因を治療せず応急処置を繰り返しているためです。
根本原因を治療せず水抜きを繰り返しているだけでは、一向に膝に水が溜まるのは改善しません。
膝に違和感や痛み、腫れなどがあり、水が溜まっている可能性がある場合には、できるだけ早めに整形外科を受診し治療をスタートさせることが大切です。
関連記事:PRP療法の注射が膝や股関節に効果的な理由とは?副作用はある?
膝に水が溜まったらイノルト整形外科 痛みと骨粗鬆症クリニックへご相談ください
膝に水が溜まるという症状は決して珍しいものではなく、多くの整形外科で診察や治療が可能です。
しかし、治療法にはさまざまな種類があり、特に外科手術や再生医療、体外衝撃波などは対応できる整形外科クリニックも限られています。
膝関節の状態を正確に診断し、最適な治療法を選択するためにも、できるだけ多くの治療法に対応しているクリニックを選ぶことがおすすめです。
イノルト整形外科では関節専門外来を設置しており、変形性膝関節症や半月板損傷、前十字靭帯損傷、関節リウマチなどさまざまな疾患の治療に対応しています。
また、再生医療や体外衝撃波治療など最新の治療法も選択できるため、膝関節の痛みや違和感を感じている方はお気軽にご相談ください。
まとめ
膝に水が溜まるのは関節内部に炎症が生じているのが直接的な原因であり、炎症を抑えることが根本的な治療につながります。
水を抜くことで一時的に痛みは低減しますが、根本的な解決にはならず再発するおそれもあります。
長年にわたって膝関節の痛みに悩まされている方や、膝に水が溜まる症状を繰り返している方は、症状が悪化し日常生活に支障をきたすかもしれません。
できるだけ早めに信頼できる整形外科を受診し、治療を始めましょう。
歩くと股関節が痛いときの原因は?股関節をほぐすストレッチを紹介

椅子に座っているときや安静にしている状態では痛みを感じないものの、歩いたときに股関節が痛く感じることはないでしょうか。
股関節に痛みを生じさせる疾患はさまざまなものがあり、原因も一つではありません。
今回は、歩くと股関節が痛む場合に考えられる原因と、痛みを緩和するためのストレッチなどもご紹介します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
股関節の痛みの基礎知識

はじめに、股関節の痛みはどういったメカニズムで生じるのか簡単に解説しましょう。
股関節とは、太ももを支える大腿骨と、胴体を支えている骨盤の接続部分のことを指します。
大腿骨の先端部分は球体のように丸みを帯びており、骨盤にはそれを受け止める窪みがあり、すっぽりとはまるような構造になっています。
骨盤の窪みには大腿骨をスムーズに動かしたり、クッションの役割を果たす軟骨があります。
しかし、股関節に過度な負担や大きな力が加わると徐々に軟骨がすり減っていきます。
そして、骨同士が擦れ合うようになり炎症を引き起こし、これが股関節の痛みの原因となるのです。
軟骨が摩耗する主な要因としては、加齢や体重増加、ハードな運動の繰り返しなどが挙げられます。
歩くと股関節が痛い原因

股関節の痛みはさまざまなタイミングで現れることがありますが、なかでも多いのが歩いたり走ったりと股関節を動かしたときに現れる痛みです。
このような症状が現れる場合、以下の疾患を発症している可能性が考えられます。
- 股関節唇損傷
- 変形性股関節症
- 大腿骨頭壊死
- 単純性股関節炎
- 鼠径部痛症候群
それぞれの疾患について解説しましょう。
股関節唇損傷
股関節唇損傷とは、上記で紹介した股関節のパッキンの役割を果たす軟骨組織「股関節唇(こかんせつしん)」が傷む疾患です。
主に急な方向転換を繰り返す動作や、事故などが直接的な引き金となって発症することがあります。
股関節の痛みは代表的な症状のひとつですが、それ以外にも初期症状としては股関節の不安定感や歩くたびにカクつき感なども見られることがあります。
「違和感はあるものの痛みを感じない」「痛みが軽度である」といって治療をせず放置しておくと、変形性股関節症などを発症し、重症化するケースも少なくありません。
変形性股関節症
変形性股関節症とは、股関節の軟骨がすり減ったり、形状そのものが変化する疾患です。
長年にわたって股関節に負荷がかかり続け、加齢に伴って発症するケースが多いですが、肥満や運動のしすぎによっても引き起こされます。
軽度の変形性股関節症は、歩行の際に軽い痛みを感じる程度です。
しかし、悪化すると激痛によって自力での歩行が困難になり、人工関節置換術しか治療の術がなくなることもあります。
大腿骨頭壊死
大腿骨頭壊死とは、骨盤との接続部分にあたる大腿骨頭部への血流不足により、骨そのものが壊死する疾患です。
正確な発症原因は明らかになっていませんが、アルコールの摂取やステロイドの使用などが発症リスクを高めると考えられています。
初期段階では歩く際に股関節の不安定感を覚えたり、軽い痛みが現れるケースが多いですが、人によっては痛みを感じないこともあります。
単純性股関節炎
単純性股関節炎は、何らかの理由によって股関節が炎症し関節液が溜まることにより、股関節や太もも、膝にかけて痛みを発症する疾患です。
また、関節の可動域も制限されるため片足を引きずったり、歩行そのものが困難になることもあります。
主に10歳以下の子どもに発症しやすい疾患です。
鼠径部痛症候群(グロインペイン)
鼠径部痛症候群はグロインペインともよばれ、鼠径部(太ももの付け根部分)から下腹部にかけて痛みを伴う疾患です。
安静時には症状が見られなくても、ランニングやキックなど特定の動作を行った際に痛みが強く現れます。
体育や部活動などで体を動かすことの多い中高生や、怪我が治りきっていない状態で無理にトレーニングをした場合などに発症することが多いといわれています。
関連記事:股関節が痛いのは何が原因?痛い時にやってはいけないこととは
歩くと股関節が痛いのは運動不足が原因?
ウォーキングや通勤・通学など、歩行をしているときだけ股関節が痛むという場合には、さまざまな原因が考えられます。
普段から運動の習慣がない場合には、運動不足が影響している可能性は高いでしょう。
股関節に限らず、私たちの関節は骨や軟骨、腱、筋肉などが複雑に作用しながら動いています。
しかし、体を動かす頻度が少ないと関節の組織そのものが凝り固まってしまい、歩いたり走ったりしたときに過度な負担がかかり痛みを発症します。
運動不足を自覚している方は、まずは少しずつでも良いのでウォーキングや筋力トレーニングを継続していきましょう。
関連記事:変形性股関節症の治し方はある?やってはいけないことや負担をかけない寝方を紹介
20代なのに歩くと股関節が痛いのは危険?

股関節の痛みと聞くと、一般的には体力の衰えた高齢者が発症しやすいものというイメージがあります。
そのため、たとえば20代や30代の若い世代の方にとっては、歩いたときに股関節が痛むのは危険なのではないかと捉えがちです。
しかし「単純性股関節炎」や「鼠径部痛症候群」など、子どもや若い世代でも発症する股関節の疾患は存在します。
また、長時間のウォーキングや運動によって股関節が痛むのは当たり前のことです。
その他にも、生まれつきの骨格や肥満傾向にある方など、その人の体格によっては年齢を問わず股関節に痛みが現れるケースがあります。
特に注意すべきなのは「昨日までは正常だったのに、今日になって突然痛みを感じ始めた」など突発的に現れる痛みです。
このような場合、何らかの疾患を発症したサインである可能性もあるため、早めに整形外科を受診することが大切です。
歩くと股関節が痛い場合に有効なストレッチ

今すぐに股関節の痛みを軽減したい場合には、ストレッチを行うことで一時的に緩和できる可能性があります。
歩いたときに股関節に痛みが現れた場合、おすすめのストレッチを2つご紹介しましょう。
ニーアップストレッチ
ニーアップストレッチは、運動が苦手な方や体が固い方でも簡単にできるストレッチです。
- 仰向けに寝る
- 左右いずれかの膝を両手で持ち上げる
- 持ち上げた膝をゆっくりと胸元に近づける
- 20秒ほど姿勢をキープする
- 片方の膝も2〜4の動作を行う
股関節に痛みを感じたときはもちろん、お風呂上がりや就寝前のタイミングで毎日ストレッチをすることで、股関節の柔軟性が向上し痛みを軽減できます。
ツイストストレッチ
ツイストストレッチも仰向けの状態でできる簡単なストレッチです。
- 仰向けに寝る
- 両手を左右に真っ直ぐに伸ばす
- 左右の膝をくっつけた状態で立てる
- 両膝をゆっくりと左右いずれかの方向に倒す
- 20秒ほど姿勢をキープする
- 両膝を3の状態に戻し、4と反対方向に倒し20秒ほどキープする
ツイストストレッチのコツは、上半身は動かさず固定し下半身のみを捻るイメージで行うことです。
こちらもお風呂上がりや就寝前のタイミングで継続することで、股関節の柔軟性が向上し痛みを軽減できます。
関連記事:PRP療法の注射が膝や股関節に効果的な理由とは?副作用はある?
歩くと股関節が痛い場合はイノルト整形外科痛みと骨粗鬆症クリニックへご相談を
股関節が痛くなるタイミングは人によっても異なり、痛みの程度や範囲も同じではありません。
痛みの程度が軽く我慢できる範囲であったとしても、治療をせず放置しておくと悪化し自力での歩行が困難になることもあります。
このような状態にならないようにするためにも、信頼性の高い整形外科を早めに受診し適切な治療を受けることが大切です。
イノルト整形外科痛みと骨粗鬆症クリニックでは、関節専門外来を設置しています。
そのため、今回ご紹介した股関節唇損傷や変形性股関節症、大腿骨頭壊死などさまざまな疾患の治療に対応できます。
比較的症状が軽い初期段階の疾患に対しては「薬物療法や理学療法士によるリハビリテーション治療」
重度の疾患を抱える患者様に対しては外科手術など、幅広い治療法をご用意しています。
「歩くと股関節が痛い」という症状を放置しておくと、やがては日常生活にも支障をきたすリスクも考えられるため、できるだけ早めにご相談ください。
歩くと股関節が痛い場合のまとめ
股関節の痛みは高齢者はもちろんのこと、10歳以下の子どもや中高生、さらには20代、30代といった若い世代でも発症することがあります。
特に「歩くと股関節が痛い」という症状は、今回ご紹介したさまざまな疾患を発症している可能性もあるため、若いからといってリスクがゼロというわけではありません。
他の疾患を併発したり、重症化によって日常生活へ支障をきたすことを防ぐためにも、できるだけ早めに整形外科を受診し検査・治療を行いましょう。
股関節が痛いのは何が原因?痛い時にやってはいけないこととは

股関節周辺はデリケートな部位であることから、痛みや違和感などがあっても他人に相談しにくいものです。
しかし、長期間にわたって放置しておくと症状が進行していき、日常生活にも支障をきたすケースがあります。
股関節の痛みは何が原因となって引き起こされるのか、疾患の種類や痛みを緩和するためのケアなどを中心にご紹介します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
股関節が痛いときに考えられる原因・疾患とは?
股関節に痛みを伴う疾患には以下などさまざまなものがあります。
- 股関節唇損傷
- 変形性股関節症
- 鼠径部痛症候群
- 大腿骨頭壊死
- 大腿骨近位部骨折(頚部・転子部骨折)
- ペルテス病
- 単純性股関節炎
ここでは上記などの考えられる疾患と、何が原因で痛みを引き起こすのかを詳しく解説しましょう。
股関節唇損傷
股関節唇損傷とは、大腿骨の付け根と骨盤を取り囲む股関節唇(こかんせつしん)という軟骨組織が損傷し痛みを引き起こす疾患です。
股関節唇は股関節の安定性を保つ役割を果たしていますが、多くは加齢に伴いもろくなり、日常生活できっかけなく痛めてしまうケースが多いです。
それ以外には、股関節を横に深く曲げるスポーツなどをよくする方もしばしば起こります。
股関節周囲の痛み以外にも、不安定感やカクつき感などが見られることもあります。
治療をせず放置しておくと悪化し、変形性股関節症などにつながるケースも少なくありません。
変形性股関節症
変形性股関節症とは、股関節の軟骨が摩耗し関節の形状そのものが変化する疾患です。
生まれつき臼蓋形成不全といって股関節の骨盤側の屋根が小さいために、股関節唇が損傷しやすくなり、さらに加齢に伴って発症するケースが多いです。
それ以外にも肥満や過度の負荷、運動不足などによって引き起こされるケースがあります。
股関節周囲の痛み以外にも、腫れやこわばり、歩行時の違和感なども症状として現れます。
すり減りが進行していくと、痛みが悪化し、最終的には人工関節置換術という手術が必要になる可能性もあるのです。
鼠径部痛症候群
鼠径部痛症候群はグロインペイン症候群とも呼ばれ、太ももの付け根部分にあたる鼠径部や下腹部などに痛みを生じる疾患です。
安静時や日常動作には支障がないものの、スポーツなど激しい運動や特定の動作を行った際に痛みが現れることが多くあります。
特にスポーツによってケガをした際、治りきっていないのに無理にトレーニングをしたり、骨盤に無理な力が加わることで発症することが多いとされています。
股関節の問題、筋肉や腱の損傷、神経の圧迫、内臓の疾患などが関与することがあります。
大腿骨頭壊死
大腿骨頭壊死とは、骨盤との接続部分である大腿骨の頭部に血流が不足することで、骨組織が壊死する疾患です。
股関節の強烈な痛みのほか、腰痛や歩行時の不安定感などが主な症状として現れますが、人によっては痛みを感じないまま進行するケースもあります。
重症化すると、股関節が変形していき、人工股関節置換術の手術が必要になる場合もあります。
大腿骨壊死の発症原因は明確に分かっていませんが、アルコールの摂取やステロイドの使用などが一因として考えられています。
大腿骨近位部骨折(頚部・転子部骨折)
大腿骨近位部骨折とは、大腿骨の付け根の部分が折れる疾患です。
主に高齢者や重度の骨粗鬆症患者が転倒することにより発症することがほとんどで、激痛により自力で立ち上がることすらできなくなります。
ほとんどの場合が、救急搬送されて緊急入院から手術を余儀なくされます。
ペルテス病
ペルテス病は、主に成長期の子どもに見られる大腿骨の成長障害で、大腿骨の付け根部分が血流不全によって壊死し、股関節の痛みや不快感を引き起こします。
痛みは股関節から腰部、膝関節にまで広がり、歩行時に悪化することがあります。
ペルテス病の発症原因は明確に分かっていませんが、外傷や一時的な炎症が悪化した結果発症に至るケースもあるようです。
単純性股関節炎
単純性股関節炎も、10歳以下の子どもに多く発症する疾患です。
股関節や太ももに痛みが生じるほか、関節の可動域も制限されるため片足を引きずって歩いたりする症状が見られます。
短期間で自然と軽快するのであまり心配はいりません。
年齢別|股関節痛の特徴と対策

一口に股関節痛といってもさまざまな疾患が考えられ、年齢によっても傾向が異なります。
成人での股関節痛
社会人もしくは中高年世代の方で股関節に痛みがある場合には、股関節唇損傷や変形性股関節症、大腿骨壊死、大腿骨近位部骨折などさまざまな疾患が考えられます。
特に、股関節唇損傷は将来的な変形性股関節症にも繋がりやすく、レントゲンには異常として映らず、最初は見逃されやすいものです。
少しでも痛みや違和感がある場合には早めに整形外科を受診しましょう。
中学生、高校生での股関節痛
中学生や高校生の場合は、体育の授業や部活、スポーツクラブなどで体を動かす機会が多いことから、鼠径部痛症候群に悩まされるケースが少なくありません。
特に長距離のランニングやサッカーなどで蹴り上げる動作を行う場合、下腹部や骨盤のあたりに無理な力が加わり股関節の痛みを発症することがあります。
股関節に痛みや違和感を感じた場合には、無理に運動を続けることは厳禁です。
また、予防のためにもウォームアップのストレッチやマッサージが重要です。
痛みが長時間続く場合には、早めに整形外科を受診してください。
特にスポーツ整形外科をうたっているクリニックが理想的です。
小児の股関節痛
小学生や幼児が発症する股関節痛は、ペルテス病や単純性股関節炎に起因しているケースが多くあります。
特にペルテス病は男児に発症する傾向が高く、股関節から腰、膝のあたりまで広範囲に痛みが現れることもあり見逃されやすいので要注意です。
痛みを訴えたり不自然な歩き方が見られる場合には、早めに小児に詳しい整形外科を受診し治療を行いましょう。
関連記事:股関節が外れるような感覚やずれる原因は?|直し方や治療法を解説
股関節が痛いときに自宅でできるセルフケア

股関節に痛みがあるものの、時間帯やタイミングによってはすぐに整形外科を受診できないケースもあるでしょう。
そのような場合に、自宅で簡単にできるセルフケアをご紹介します。
トリガーポイント(ツボ)押し
一時的に痛みを緩和したい場合には、股関節に効くツボ押しがおすすめです。
骨盤周辺には多くのトリガーポイントが集中しているため、横向きに寝た状態で骨盤に沿って心地良いと感じる部分を押してみましょう。
代表的なツボとして、骨盤の外側、Vラインと腰の際のあたりがあります。
股関節の痛みに効くストレッチ
以下のようなストレッチを行い、股関節周辺の筋肉をほぐすことで痛みを軽減できる場合もあります。
- 椅子に座り左右いずれかの足を曲げて片方の太ももの上に乗せる
- 上半身をゆっくり前方に倒し20秒ほど静止する
- 左右の足を入れ替えて1〜2を行う
股関節を温める、適度に身体を動かす
血行不良や筋肉の緊張などが原因で痛みを発症している場合には、関節を温めることで緩和できることもあります。
ぬるめのお湯を浴槽に張り、じっくりと温めることで血行が緩和され痛みも低減されます。
また、上記で紹介したストレッチや軽めのウォーキング、筋力トレーニングなどを行い体を動かすことで、股関節の柔軟性が高まり痛みが緩和できるケースもあります。
ただし、いきなりハードな運動は避け、強い痛みを感じたら無理をせず安静にすることも大切です。
股関節の右/左だけ痛いときの治し方
股関節の痛みは左右対称に現れるケースもあれば、左右のいずれかに痛みが現れるケースもあります。
特に、上記で紹介した変形性股関節症や股関節唇損傷などの疾患にかかっている場合、片方にだけ痛みが現れるケースは珍しくないでしょう。
トリガーポイントやストレッチ、マッサージなどで一時的に痛みを和らげることはできるかもしれません。
しかし、これらは根本的な解決にはならないため、早めに整形外科を受診することが大切です。
関連記事:変形性股関節症の治し方はある?やってはいけないことや負担をかけない寝方を紹介
股関節が痛い時にやってはいけないことは?

股関節に痛みがあるとき、必要以上に負担をかけてしまうと症状を悪化させることがあります。
特に、以下の動作は避けるようにしましょう。
- 重いものを持ち上げる
- 激しい運動
- 急な動作
以下でそれぞれ詳しく解説していきます。
重い物を持ち上げる
重い物を持ち上げる動作は、腰や股関節に大きなストレスをかけることになります。
特に股関節に痛みがある場合には、無理に負担をかけないようにすることが重要です。
激しい運動
激しい運動や高負荷の運動も避けましょう。
特にジョギングやバスケットボールなどは股関節に大きな負担をかけるため、痛みを悪化させる可能性があります。
股関節の痛みを和らげるためには、軽めのウォーキングや筋力トレーニング、水泳(平泳ぎ以外)など、低負荷の運動がおすすめです。
急な動作
急な動作や方向転換は、瞬間的に大きな負荷をかけることがあります。
股関節が痛い場合、急な動作を控えることで痛みを軽減できます。
たとえば、階段の上り下りや急な坂道を上る際は、ゆっくりとした動きを心がけることが重要です。
誤ったストレッチ方法
股関節の痛みを和らげるためにストレッチを行うことは有効ですが、誤ったストレッチ方法を使うと逆に痛みを悪化させる可能性があります。
ストレッチを行う際は、痛みを感じない心地良いと感じる範囲で行うことが大切です。
また、理学療法士や作業療法士などの指導を受けることで、安全かつ効果的なストレッチ方法を学ぶことができます。
関連記事:股関節の左や右だけが痛むのはなぜ?痛みがおこる場所と原因を解説
股関節の痛みのご相談ならイノルト整形外科痛みと骨粗鬆症クリニックまで
股関節に痛みを発症する原因はさまざまで、中には深刻な疾患を発症しているケースも少なくありません。
治療を受けず放置していたり、誤った認識のままストレッチや運動を行うと、症状が悪化し重篤な状態に陥る可能性もあるでしょう。
痛みの程度や感じ方、症状が現れている部位だけで判断することは難しいため、できるだけ早めに専門のクリニックを受診することが大切です。
イノルト整形外科痛みと骨粗鬆症クリニックでは、関節専門外来を設置しており、股関節の痛みやさまざまな疾患の治療に対応できます。
また、理学療法士によるリハビリ、ストレッチの指導を受けたり、症状が進行している場合には外科手術による治療も受けられます。
股関節の痛みを早期に緩和したい方は、ぜひ一度イノルト整形外科痛みと骨粗鬆症クリニックへご相談ください。
まとめ
股関節の痛みは股関節唇損傷や変形性股関節症、鼠径部痛症候群などさまざまな疾患が考えられます。
治療をしないまま放置しておくと関節が変形し本来の機能を果たせなくなる可能性もあります。
トリガーポイントやストレッチ、マッサージなどで痛みを一時的に緩和することは可能ですが、根本的な解決にはなりません。
症状が重篤化する前に、早めに整形外科を受診し治療に取り掛かりましょう。
関節リウマチの症状は膝に出ることもある?変形性膝関節症との違いとは
30代から50代頃にかけて発症することの多い関節リウマチは、体の節々に炎症が生じ、痛みや腫れなどを引き起こす疾患です。
発症する部位は人によってもさまざまです。
関節リウマチの好発部位は手や指の関節ですが、実は膝関節のような大きな部位に現れるケースがあることをご存知でしょうか。
本記事では、関節リウマチによる膝関節症の主な症状や変形性膝関節症との違い、治療法や対処法などを詳しく解説します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
関節リウマチによる膝関節症とは?
関節リウマチとは免疫疾患の一種であり、正常であるはずの体の関節を免疫細胞が攻撃し炎症を引き起こす疾患です。
関節リウマチを発症すると、関節内部にある滑膜とよばれる組織が攻撃され、関節液が過剰に分泌されます。
本来、関節液は関節の動きをスムーズにする役割を果たしているのですが、関節リウマチによって過剰に分泌されると神経を圧迫し、腫れや痛みなどの症状を引き起こします。
やがて重症化すると、滑膜が異常に増殖し、膝関節の軟骨や骨、靱帯など関節の構造を破壊し、関節機能を損なうケースも少なくありません。
関節リウマチ以外にも膝の痛みや腫れを引き起こす疾患は多く、特に「変形性膝関節症」が有名です。
関節リウマチと変形性膝関節症の症状は似ていますが、違いがあります。
関節リウマチは、膝に限らず体のさまざまな関節部位に症状が現れるのに対し、変形性膝関節症は膝関節のみなど一部だけに現れることが多いです。
また、関節リウマチは関節の痛みだけでなく、微熱や貧血、全身の倦怠感といった症状も現れることが多くあります。
関節リウマチが疑われた場合、採血検査や関節エコー検査により編家姓膝関節症と鑑別することが可能であり、速やかに関節リウマチの治療に移行することが出来ます。
関連記事:関節リウマチの原因はストレス?なりやすい性格がある?
関節リウマチによる膝関節症の症状
関節リウマチは体のさまざまな部位に症状が現れますが、膝関節に現れる症状はどういったものなのでしょうか。
代表的な症状は以下の3つです。
- 膝の痛みと腫れ
- 関節の変形
- 歩行困難
それぞれ詳しくご紹介します。
膝の痛みと腫れ
関節リウマチによって膝関節に炎症が続くと、関節液が過剰に分泌され圧迫感や痛みを覚えます。
さらに進行していくと軟骨がすり減っていき、クッションの役割を果たす組織がなくなるのです。
その結果、骨同士が接触し激しい痛みや腫れを伴いま。。
関節の変形
関節リウマチの初期段階で感じる違和感や痛みを放置しておくと、関節内部のダメージはさらに進行していきます。
やがて関節組織そのものが破壊され、本来の形を維持できなくなり大きく変形することがあります。
関節リウマチが進行した患者様の膝をレントゲンで撮影すると、膝の骨の一部が欠損していたり、膝が内側に折れ曲がったような形状になっているケースも少なくありません。
歩行困難
関節が変形するほど病気の進行を放置しておくと、最悪の場合、歩行そのものが困難になることもあります。
ここまで状態が悪化すると薬物療法やリハビリなどによる治療は困難となり、人工関節置換術でしか改善の見込みがなくなるケースも考えられます。
関連記事:関節リウマチは治るの?検査から診断基準、治療までの流れをご紹介
関節リウマチによる膝関節症の初期症状

関節リウマチと聞くと、手や足の指、手首など比較的小さな関節から症状が現れはじめるというイメージをもつ方も多いでしょう。
しかし、実際には膝や股関節など大きな部位から初期症状が現れ始め、徐々に末端の関節まで広がっていくケースも多いのです。
そのため、膝関節に以下のような症状が現れた場合、関節リウマチの初期症状の可能性が考えられます。
- 膝全体が腫れ上がる
- 膝に圧迫感を覚える
- 階段の昇り降りや椅子から立ち上がるときに膝が痛む
上記の症状は、膝関節の内部にある滑膜とよばれる組織に炎症が起こり、水が溜まることで現れます。
滑膜の炎症はさまざまな要因によって引き起こされますが、そのひとつに免疫細胞の異常である関節リウマチも含まれるのです。
上記の初期症状が進行していくと、平坦な場所を歩行するときにも痛みが感じられるようになるため、早めの治療が必要です。
関連記事:関節リウマチかもしれない初期症状や変形性関節症との違いを解説!
関節リウマチによる膝関節症の治療方法

関節リウマチによって膝関節に異常が発生した場合、どのような治療法が考えられるのでしょうか。
関節リウマチの治療法として代表的な3つは以下の通りです。
- 薬物療法
- 手術
- リハビリ
それぞれの治療方法についてご紹介します。
薬物療法
関節リウマチと診断された場合、まず薬物療法を行います。
「メトトレキサート」という薬が現在、関節リウマチに対する第一選択薬として広く使われています。
免疫異常を抑え、炎症を止める効果にすぐれたお薬です。
病気の程度や合併症によっては、メトトレキサート以外の抗リウマチ薬を使用したり、組み合わせて服用したりすることもあります。
1~3か月ごとに病気の活動性をチェックし、効果が不十分な場合は、生物学的製剤と呼ばれる、より強力な抗リウマチ薬(注射製剤)の追加を検討します。
これは、単独で使われることもありますが、近年では、内服薬でも生物学的製剤と同等かそれ以上の効果が期待できるJAK阻害薬という薬も開発されています。
手術
上記でもご紹介した通り、関節リウマチによって膝関節の変形や歩行困難などのリスクが顕在化した場合には、外科手術によって人工関節を埋め込む治療が選択されるケースもあります。
また、関節リウマチそのものが初期段階であったとしても、加齢やその他の疾患によって関節の変形が認められる場合には、外科手術が適用される場合もあります。
リハビリテーション
長期間にわたって関節を動かさない状態が続くと本来の機能が失われ、関節そのものが固くなったり、最悪の場合、関節が変形し動かなくなることもあります。
これを防ぐためには、痛みがあったとしても少しずつトレーニングを続けていくことが重要です。
専門知識をもった理学療法士や作業療法士によるリハビリテーションはもちろんのこと、自宅で手軽にできる体操やストレッチなども関節リウマチの立派な治療方法です。
関節リウマチで膝が痛いときはどうする?

膝関節に痛みがあり、関節リウマチが疑われる場合にはどういった対処が求められるのでしょうか。
早めに医療機関で診察を受けることは大前提として、自宅でできる対処法をご紹介します。
微熱・倦怠感があるとき
膝関節の痛みに加えて、37℃程度の微熱や全身の倦怠感がある場合には、無理に動かずに安静を心がけてください。
特に、痛みのある膝関節に大きな負荷をかけることは厳禁です。
痛みや微熱が落ち着いたとき
痛みや微熱が落ち着いてきたら、無理のない範囲で少しずつ体を動かしていきます。
急に大きな負荷をかけてしまうと状態を悪化させてしまうため、深呼吸をしながら慎重に膝の曲げ伸ばしを行ってください。
筋肉や腱は体が温まることで伸びやすくなるため、入浴後のトレーニングがおすすめです。
また、膝の状態によっても正しいトレーニングの方法は異なるため、必ず医療機関でリハビリや運動の方法を聞いたうえで実践するようにしましょう。
関節リウマチによる膝関節症のご相談はイノルト整形外科 痛みと骨粗鬆症クリニックまで
膝関節の痛みは、関節リウマチ以外にもさまざまな原因によって発症するため、まずは専門の医療機関で診察を受けることが大切です。
関節リウマチは多くの整形外科で診療が可能ですが、対応可能な治療方法は医療機関によっても異なります。
また、変形性膝関節症や半月板損傷など症状が似た疾患もあるため、信頼性の高いクリニックを選ぶことも重要といえるでしょう。
関節リウマチによる膝関節症にお悩みの方は、イノルト整形外科 痛みと骨粗鬆症クリニックまでご相談ください。
当院では関節専門外来を設置しており、関節リウマチをはじめとしたさまざまな疾患の検査・治療が可能です。
また、薬物療法はもちろんのこと、理学療法士や作業療法士によるリハビリテーション、さらに進行が進んだ患者様に向けて人工関節置換術にも対応できます。
関節リウマチによる膝関痛についてのまとめ
免疫疾患のひとつである関節リウマチを発症すると、関節に炎症が生じ痛みや腫れ、さらには関節の変形などを引き起こすリスクがあります。
膝関節のように大きな部位から発症するケースもあることから、痛みや違和感などを感じたら早めの検査・治療が必要です。
重症化すると人工関節置換術という外科手術でしか完治できなくなるケースもあり、その場合は対応できる医療機関も限られてしまいます。
信頼性が高くさまざまな治療法に対応している整形外科をお探しの方は、イノルト整形外科痛みと骨粗鬆症クリニックへご相談ください。
アキレス腱が痛いのは病気?マッサージや対処法を紹介

徒歩やランニング、ジャンプなどの足の曲げ伸ばしを行うとき、アキレス腱に大きな負荷がかかっています。
アキレス腱は、足を動かすために重要な組織であり、痛めると歩行が困難になることも珍しくありません。
しかし、アキレス腱が痛む原因はさまざまで、場合によっては病気の症状として現れている可能性もあるのです。
本記事では、アキレス腱が痛む原因や考えられる病気、痛みを緩和するためのマッサージや正しい対処法をご紹介します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
アキレス腱の構造
アキレス腱とは、かかとの上部からふくらはぎにかけて繋がっている腱のことを指します。
ふくらはぎには腓腹筋やヒラメ筋などから構成される下腿三頭筋とよばれる筋肉がありますが、これらの腱膜が複合してアキレス腱は構成されています。
アキレス腱は別名「踵骨腱(しょうこつけん)」ともよばれ、私たちの体のなかでもっとも大きな腱です。
それだけに、約1トンもの力にも耐えられる強固な構造となっています。
歩いたり走ったりするとき、あるいは椅子から立ち上がる際など、日常生活のあらゆる場面でアキレス腱は動いており、足の曲げ伸ばしに欠かせない組織でもあるのです。
関連記事:かかとが痛いのは何が原因?考えられる疾患や対処法を解説!
アキレス腱が痛いのは病気?考えられる原因とは

かかとの上部からふくらはぎにつながる部分に痛みを感じる場合、アキレス腱に何らかの異常が発生している可能性が考えられます。
具体的にどういった原因・病気が考えられるのか、代表的なものをいくつかご紹介しましょう。
アキレス腱炎
アキレス腱炎とはその名の通り、アキレス腱に炎症が生じる疾患です。
初期段階では軽い痛みや違和感が感じられ、ランニングの際に痛みが増すことが多いです。
また、痛みは感じないものの、朝起きたときにアキレス腱が固くなっていると感じるケースもあり、日中になると徐々に改善していくという方も少なくありません。
合わない靴を履いている
足のサイズや形状に合わない靴を履き続けていると、アキレス腱に負担がかかり痛みを感じることがあります。
たとえば、極端にソールが薄い靴やクッション性が低い靴、大きすぎる靴や小さすぎる靴を履いた状態でウォーキングや激しい運動を繰り返すと、アキレス腱を痛めやすくなります。
柔軟性や強度の低下
私たちの体の組織は加齢にともない弱くなり、徐々に機能が衰えていき、身体も固くなってきやすくなります。
アキレス腱も例外ではなく、脆弱になった組織に無理な負荷を与えてしまうと炎症や断裂を引き起こす原因にもなります。
足の構造的な問題
足の裏は内側が緩やかなアーチ状になっており、土踏まずを形成しています。
土踏まずは、歩行やジャンプなどをした際に、足にかかる衝撃を吸収する役割を果たしています。
しかし、体重過多や運動不足などさまざまな理由によってアーチ構造が維持できなくなると、アキレス腱にかかる負荷が増加し、痛みを感じることがあります。
「押すと痛い」「伸ばすと痛い」のはなぜ?

椅子に座ったりベッドに横になっている状態であれば痛みを感じないものの、歩いたときや走ったとき、かかとの上のあたりを押したときに痛みを感じる方も少なくありません。
これはなぜなのでしょうか。
冒頭でも解説した通り、アキレス腱は足を曲げ伸ばしたときに腱が伸び、それ以外の状態では緩んだ状態にあります。
アキレス腱炎を発症した場合、アキレス腱そのものは炎症を起こしてはいるものの、足の関節が安静の状態ではアキレス腱は伸びておらず、ほとんど痛みを感じることはないのです。
しかし、アキレス腱を押したり伸ばしたりといった動作を行うと、外力が加わり痛みを誘発しやすくなります。
関連記事:体外衝撃波は治療効果がない人はいる?適切な治療回数や痛みについて
アキレス腱の痛みに効くマッサージ方法
アキレス腱に痛みが現れた場合、正しい方法でマッサージを行うことで痛みを緩和できる可能性があります。
自宅でも手軽にできるマッサージの方法をいくつかご紹介しましょう。
お尻のストレッチ

アキレス腱のマッサージは、お尻の筋肉から揉みほぐしていくと効果的です。
足を伸ばした状態で床に座り、片方の足をクロスさせて膝を手で支え、お尻から太ももにかけての筋肉を伸ばしていきます。
足をクロスさせた後は、30秒程度キープしてから離してください。
ふくらはぎのマッサージ
アキレス腱はふくらはぎの筋肉に繋がっていることから、腓腹筋やヒラメ筋をほぐすことでアキレス腱にかかる負荷が分散され、痛みの緩和につながります。
あぐらをかいた状態で内側のふくらはぎを両手で30回ほど揉みほぐし、その後外側のふくらはぎを30回、最後に膝を立てた状態で脛の脇にある筋肉を30回マッサージします。
アキレス腱を指圧し血行促進

あぐらのような状態で左右いずれかの足を正面に置き、アキレス腱の部分を両手の親指で指圧します。
指で押す・離す動作を30回ほど繰り返すことで徐々に血行が促進し、痛みが緩和できる可能性があります。
足の指先をストレッチ

最後に、足のつま先を伸ばしたり縮めたりする動きを繰り返します。
これはアキレス腱を伸ばすために有効なストレッチで、お尻の筋肉やふくらはぎの筋肉を揉みほぐし、指圧によって血行を促進してから行うことで、アキレス腱の柔軟性が高まります。
足を伸ばした状態で床に座り、足首からつま先にかけて手前と奥に動かす運動を10回程度繰り返してください。
アキレス腱の痛みで正しい湿布の貼り方は?
マッサージをしてもアキレス腱の痛みが緩和されない、あるいは無理に動かすと強い痛みがある場合には、湿布を貼って安静にすることが大切です。
ただし、アキレス腱は日常生活のなかでよく動く部分のため、普通に貼ると剝がれやすいものです。
湿布を貼る際には以下の手順を参考にしてみてください。
- 湿布を縦に二つ折りの状態にする(フィルムは剥がさない)
- 下から3〜4cm程度のところにハサミで2cm程度の切込みを入れる
- フィルムをとり、切れ目を入れた部分が踵に来るよう、ふくらはぎから湿布を貼っていく
- 土踏まずの半分程度が湿布で隠れるように貼る
押さえておくべきポイントとしては、踵の部分が露出するように湿布に切り込みを入れることと、アキレス腱から足の裏までをまたぐように貼ることです。
さらに、その上からサポーターを着用することで安定性が高まり、剥がれる心配もないでしょう。
アキレス腱の痛みならイノルト整形外科 痛みと骨粗鬆症クリニックにご相談ください
アキレス腱の痛みといっても症状の程度はさまざまで、歩いた時に軽い痛みが感じられるものもあれば、歩けないほどの強烈な痛みが走ることもあります。
また、痛みの原因もさまざまで、加齢にともないアキレス腱の組織が脆くなることで炎症が現れるケースや、激しい運動を行うことで何の前触れもなくアキレス腱が断裂することも珍しくありません。
特に痛みが強い、あるいは慢性的な痛みが続いている場合には、専門のクリニックで診察を受け適切な治療を行うことが大切です。
イノルト整形外科 痛みと骨粗鬆症クリニックでは、アキレス腱炎からアキレス腱の断裂まで、体外衝撃波治療や再生医療のほか、理学療法士のリハビリなど痛みを緩和するさまざまな治療に対応しています。
また、当院ではスポーツ整形外科を設置し、アスリートの治療も数多く手掛けてきた実績もあります。
自力で対処していてもなかなかアキレス腱の痛みがとれない場合には、一度イノルト整形外科 痛みと骨粗鬆症クリニックにご相談してみてはいかがでしょうか。
まとめ
アキレス腱はヒトの体のなかでも最大の腱であり、大きな力に耐えられるような構造となっています。
しかし、加齢や外部からの力が加わったりすると炎症が起こったり、最悪の場合アキレス腱が断裂して歩行が困難になることもあります。
すこしでも違和感や痛みが現れた場合には、まずはマッサージや湿布などで痛みを緩和し、それでも症状の改善が見られないときにはイノルト整形外科 痛みと骨粗鬆症クリニックを受診してみてはいかがでしょうか。
変形性股関節症の治し方はある?やってはいけないことや負担をかけない寝方を紹介

立ち上がったときや歩き始めたとき、階段の昇り降りをしたときなどに股関節が痛い場合、「変形性股関節症」の可能性が考えられます。
重症化すると日常生活にも大きな影響が出ることから、早期の検査と治療が求められます。
本記事では、変形性股関節症とはどういった病気なのか、主な症状や治療の方法、症状を悪化させないための注意点もご紹介します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
変形性股関節症とは
変形性股関節症とは、股関節の軟骨が摩耗することで関節の痛みや炎症、変形が生じる疾患です。
股関節は、腰の部分にある骨盤に太ももの大腿骨で形成されており、丸みを帯びた大腿骨の先端部分が骨盤に繋がっています。
正常な股関節は骨盤側に軟骨があり、大腿骨のスムーズな動きをサポートしていますが、体重過多や長時間の立ち仕事などによって軟骨がすり減ることがあります。
これにより、大腿骨と骨盤の骨同士が軟骨を介さずに擦れ合うことで、炎症や痛みが生じるのです。
変形性股関節症は特に女性の発症リスクが高く、なかでも40歳から50歳代にかけて加齢とともに症状が現れるケースが多い傾向が見られます。
ただし、骨盤の形状には個人差があり、もともと大腿骨の先端部分をカバーする範囲が狭いと股関節が不安定となり、性別や年齢を問わず発症するリスクが高まります
変形性股関節症の症状
変形性股関節症を発症すると、どのような症状が現れるのでしょうか。
初期の状態に見られるのは、椅子やベッドなどから立ち上がったとき、あるいは歩き始めたときに感じる鼠径部(足の付け根部分)の痛みです。
さらに悪化していくと、安静にしている状態でも痛みが続き、夜間に寝られないほどの痛みが生じるケースもあります。
また、股関節の痛みを抑えるために足を動かさないでいると、股関節周辺の筋力も低下していき、さらに不安定な状態になります。
その結果、股関節そのものの可動域も徐々に狭くなり、日常生活にもさまざまな影響が出ることも少なくありません。
たとえば、以下などといった症状が典型的です。
- 座った状態や立った状態で一人で靴下を履くことができない
- 長時間の立ち仕事や歩行が困難になる
- 階段の昇り降りの際に手すりにつかまらなければ歩行ができない
関連記事:股関節の痛みで悩んでいる人必見|変形性股関節症の注意点を解説
変形性股関節症の治療法
変形性股関節症の症状が進行している場合、根治させるためには基本的に人工股関節置換術とよばれる外科手術を医師から勧められることが一般的です。
ただし、痛みを軽減するという意味においては、初期段階ではそれ以外の手術も選択肢として考えられます。
- 股関節唇縫合術+臼蓋形成術
- 回転骨切り手術
- 人工関節置換術
これらの手術について解説しましょう。
股関節唇縫合術+臼蓋形成術
変形性股関節症になる前に、股関節が脱臼せずに安定化させるために寄与している股関節唇が損傷したことがきっかけで、徐々に変形性股関節症に進行していく場合が多く見受けられます。
変形性股関節症に進行していく前に、まず関節唇を縫合します。
そして、関節唇が痛む原因となっている異常な骨の出っ張りや、生まれつき小さい股関節の受け皿(臼蓋)に、骨盤の骨を一部取って移植する臼蓋形成術が行われるようになってきました。
回転骨切り手術
回転骨切り手術とは、その名の通り骨盤の一部をくり抜いて回転させて固定する手術のことです。
骨盤の一部をくり抜くということは、骨盤側の股関節の受け皿が大腿骨をカバーできる範囲を増やすことも意味します。
これにより、股関節にかかる負担を軽減し痛みを緩和できます。
基本的には股関節の受け皿側が狭く、変形性股関節症の初期の頃に用いられる手術法のため、適応になることは少ないでしょう。
さらには、臼蓋形成術と比べ骨盤の骨を大きくくり抜くため、術後の股関節痛は強くなりがちで、手術の難易度も比較的高いものになっています。
人工股関節置換術
人工股関節置換術とは、損傷した股関節を人工の股関節に置き換え、正常な機能を取り戻す手術で、変形性股関節症で最も一般的に行われている手術です。
人工股関節は主に金属や特殊な樹脂でできており、これを外科手術によって置き換えることで痛みの根本原因を解消できます。
全身麻酔による手術でリハビリが必要ということもあり、特に症状が進行し日常生活に影響が見られる場合に行われることが多い治療法です。
手術後の痛みや、術後の感染症のトラブル、人工関節のインプラントの耐用年数の課題があります。
変形性股関節症を手術しないで治すことはできる?

変形性股関節症により痛みを感じるものの、外科手術はハードルが高く感じられる方も多いでしょう。
手術以外の方法で痛みを緩和するには、主に以下などの方法があります。
- 保存療法
- 再生医療
- 体外衝撃波
これらの治療法いについて解説しましょう。
保存療法
保存療法とは、外科手術を行わない治療法のことです。
具体的には、再生医療や体外衝撃波治療のほか、運動療法や薬物療法、温熱療法、さらには体重コントロールも含まれます。
たとえば、運動療法やリハビリを行うことで股関節の可動域が徐々に広がったり、体重コントロールによって股関節にかかる負荷を軽減することにもつながるでしょう。
ただし、すべてのケースにおいて保存療法が安全とは限らず、間違った運動療法によって状態を悪化させるリスクがないかなど、慎重に見極める必要があります。
再生医療
再生医療とは、ヒトが本来もっている自己修復力を活用し、損傷した組織の機能を取り戻す治療法です。
主に、自己の血液を用いたものと、幹細胞を用いたものの2つに分類されます。
変形性股関節症に対しては、患者様自身の血液から多血小板血漿(PRP)とよばれる成分を抽出し、さらに成長因子のみ抽出し濃縮したものを股関節内に注射する方法があります。
これにより、股関節内に生じている炎症と痛みを長期的に緩和でき、長期的な進行を予防してくれることが期待できるのです。
体外衝撃波治療
体外衝撃波治療とは、医療用に用いられる低出力の衝撃波を患部に照射する治療法です。
痛みを伝える神経内の伝達物質を減少させ、これによって痛みを緩和する効果が見込めるでしょう。
また、これと同時に細胞に対して刺激を与えることで組織修復効果も見込め、継続的に治療を行うことで炎症を鎮められる効果も期待できます。
体外衝撃波には、拡散型(正しくは圧力波)と集束型の2種類がありますが、拡散型は出力も弱く股関節の深さまで十分に効果を発揮できませんが、集束型が深部まで効果を発揮してくれます。
関連記事:股関節の左や右だけが痛むのはなぜ?痛みがおこる場所と原因を解説
変形性股関節症を悪化させるNG行為

変形性股関節症を発症した場合、股関節に無理な負担をかけてしまうと症状を悪化させる原因になります。
やってはいけないNG行為として以下などが挙げられます。
- 重量物を扱う
- 関節に負荷のかかる激しい運動
- 体重を過度に増やす
- 禁忌肢位をとる
これらのNG行為をご紹介しましょう。
重量物を扱う
重いものを持ち上げたり、運んだりといった重量物を扱う行為は避けましょう。
腰から股関節にかけての負担が増大し、症状を悪化させるリスクが高まります。
股関節に負荷のかかる激しい運動
走ったり止まったりを繰り返す、または急な方向転換をすることの多いサッカーやバスケットボールなどの運動も股関節に大きな負担をかけるため避けましょう。
また、重量物を扱うのと同様の理由で、無理な筋力トレーニングも禁物です。
体重を過度に増やす
体を動かすことなく室内にこもってばかりいると、体重が増えて股関節に負担をかけてしまいます。
食事の内容を見直すなど適切な体重管理を行い、体重が増えないよう注意しましょう。
禁忌肢位をとる
禁忌肢位とは、絶対にやってはいけない体勢や姿勢、動きのことです。
変形性股関節症における禁忌肢位とは股関節に負担をかける動作全般のことであり、具体的には以下の3つが挙げられます。
- しゃがむ
- 正座
- あぐら
股関節に負担をかけない寝方とは?
ベッドに横になって安静にしているにもかかわらず、股関節に痛みを感じることもあります。
これは本人も気づかないまま股関節に負担がかかっているためであり、負担をかけない寝方を心がけることが大切です。
具体的な寝方を「仰向けの場合」と「横向きの場合」でご紹介しましょう。
仰向けの場合
仰向けで寝ると、股関節が伸びた状態になることで痛みを感じやすくなります。
このような場合には、股関節の前側を緩めることで股関節の痛みを緩和できます。
軽く足を曲げると腰や股関節が楽に感じる方も多いはずです。
そこで、この姿勢を維持するために、膝の裏にクッションを入れておく方法がおすすめです。
クッションを入れて固定することで、眠りに入ってからも同じ姿勢を維持でき、痛みで目が覚めるといったこともなくなるでしょう。
横向きの場合
横向きの状態で寝たときには、上に位置する足の外側が引っ張られ、股関節の外側が伸びた状態になることで痛みを感じやすくなります。
これを改善するためには、両膝でクッションを挟み込むような姿勢を維持することが大切です。
クッションがあることで股関節の外側が緩み、痛みも緩和されます。
変形性股関節症ならイノルト整形外科 痛みと骨粗鬆症クリニックまでご相談ください
股関節に慢性的な痛みを抱え、今回ご紹介した変形性股関節症が疑われる場合には、一度イノルト整形外科 痛みと骨粗鬆症クリニックへご相談ください!
当院では関節専門外来を設置しており、膝や肩、股関節などに生じるさまざまな疾患を治療することができます。
変形性股関節症に悩む方に対しては、症状に応じて再生医療や体外衝撃波治療といった最新の治療法から、理学療法士のリハビリなどを行いながら痛みを緩和できます。
重症化している場合には外科手術を行い、希望があれば連携病院での手術および当院での術後リハビリが可能です。
「手術に不安を感じるものの、少しでも痛みを緩和したい」「日常生活に支障をきたすほど痛みが強く、すぐにでもなんとかしたい」という方は、一度当院へのご相談をお勧めします。
まとめ
立ち上がったときや歩くときに股関節が痛む、股関節の可動域が狭くなり日常生活に支障をきたすようになったという方は、変形性股関節症の可能性が考えられます。
特に40歳以降の女性は発症リスクが高い傾向が見られます。
しかし、性別や年齢を問わず発症する可能性があることから、まずは専門のクリニックで検査を受け適切な治療を行うことが大切です。
また、変形性股関節症が疑われる場合、無理に股関節を動かしたり負荷を与えたりすると悪化するおそれがあります。
重いものを持ち上げる行為や激しい運動は避け、安静に過ごすことを心がけましょう。


