関節リウマチの症状は膝に出ることもある?変形性膝関節症との違いとは
30代から50代頃にかけて発症することの多い関節リウマチは、体の節々に炎症が生じ、痛みや腫れなどを引き起こす疾患です。
発症する部位は人によってもさまざまです。
関節リウマチの好発部位は手や指の関節ですが、実は膝関節のような大きな部位に現れるケースがあることをご存知でしょうか。
本記事では、関節リウマチによる膝関節症の主な症状や変形性膝関節症との違い、治療法や対処法などを詳しく解説します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
関節リウマチによる膝関節症とは?
関節リウマチとは免疫疾患の一種であり、正常であるはずの体の関節を免疫細胞が攻撃し炎症を引き起こす疾患です。
関節リウマチを発症すると、関節内部にある滑膜とよばれる組織が攻撃され、関節液が過剰に分泌されます。
本来、関節液は関節の動きをスムーズにする役割を果たしているのですが、関節リウマチによって過剰に分泌されると神経を圧迫し、腫れや痛みなどの症状を引き起こします。
やがて重症化すると、滑膜が異常に増殖し、膝関節の軟骨や骨、靱帯など関節の構造を破壊し、関節機能を損なうケースも少なくありません。
関節リウマチ以外にも膝の痛みや腫れを引き起こす疾患は多く、特に「変形性膝関節症」が有名です。
関節リウマチと変形性膝関節症の症状は似ていますが、違いがあります。
関節リウマチは、膝に限らず体のさまざまな関節部位に症状が現れるのに対し、変形性膝関節症は膝関節のみなど一部だけに現れることが多いです。
また、関節リウマチは関節の痛みだけでなく、微熱や貧血、全身の倦怠感といった症状も現れることが多くあります。
関節リウマチが疑われた場合、採血検査や関節エコー検査により編家姓膝関節症と鑑別することが可能であり、速やかに関節リウマチの治療に移行することが出来ます。
関連記事:関節リウマチの原因はストレス?なりやすい性格がある?
関節リウマチによる膝関節症の症状
関節リウマチは体のさまざまな部位に症状が現れますが、膝関節に現れる症状はどういったものなのでしょうか。
代表的な症状は以下の3つです。
- 膝の痛みと腫れ
- 関節の変形
- 歩行困難
それぞれ詳しくご紹介します。
膝の痛みと腫れ
関節リウマチによって膝関節に炎症が続くと、関節液が過剰に分泌され圧迫感や痛みを覚えます。
さらに進行していくと軟骨がすり減っていき、クッションの役割を果たす組織がなくなるのです。
その結果、骨同士が接触し激しい痛みや腫れを伴いま。。
関節の変形
関節リウマチの初期段階で感じる違和感や痛みを放置しておくと、関節内部のダメージはさらに進行していきます。
やがて関節組織そのものが破壊され、本来の形を維持できなくなり大きく変形することがあります。
関節リウマチが進行した患者様の膝をレントゲンで撮影すると、膝の骨の一部が欠損していたり、膝が内側に折れ曲がったような形状になっているケースも少なくありません。
歩行困難
関節が変形するほど病気の進行を放置しておくと、最悪の場合、歩行そのものが困難になることもあります。
ここまで状態が悪化すると薬物療法やリハビリなどによる治療は困難となり、人工関節置換術でしか改善の見込みがなくなるケースも考えられます。
関連記事:関節リウマチは治るの?検査から診断基準、治療までの流れをご紹介
関節リウマチによる膝関節症の初期症状

関節リウマチと聞くと、手や足の指、手首など比較的小さな関節から症状が現れはじめるというイメージをもつ方も多いでしょう。
しかし、実際には膝や股関節など大きな部位から初期症状が現れ始め、徐々に末端の関節まで広がっていくケースも多いのです。
そのため、膝関節に以下のような症状が現れた場合、関節リウマチの初期症状の可能性が考えられます。
- 膝全体が腫れ上がる
- 膝に圧迫感を覚える
- 階段の昇り降りや椅子から立ち上がるときに膝が痛む
上記の症状は、膝関節の内部にある滑膜とよばれる組織に炎症が起こり、水が溜まることで現れます。
滑膜の炎症はさまざまな要因によって引き起こされますが、そのひとつに免疫細胞の異常である関節リウマチも含まれるのです。
上記の初期症状が進行していくと、平坦な場所を歩行するときにも痛みが感じられるようになるため、早めの治療が必要です。
関連記事:関節リウマチかもしれない初期症状や変形性関節症との違いを解説!
関節リウマチによる膝関節症の治療方法

関節リウマチによって膝関節に異常が発生した場合、どのような治療法が考えられるのでしょうか。
関節リウマチの治療法として代表的な3つは以下の通りです。
- 薬物療法
- 手術
- リハビリ
それぞれの治療方法についてご紹介します。
薬物療法
関節リウマチと診断された場合、まず薬物療法を行います。
「メトトレキサート」という薬が現在、関節リウマチに対する第一選択薬として広く使われています。
免疫異常を抑え、炎症を止める効果にすぐれたお薬です。
病気の程度や合併症によっては、メトトレキサート以外の抗リウマチ薬を使用したり、組み合わせて服用したりすることもあります。
1~3か月ごとに病気の活動性をチェックし、効果が不十分な場合は、生物学的製剤と呼ばれる、より強力な抗リウマチ薬(注射製剤)の追加を検討します。
これは、単独で使われることもありますが、近年では、内服薬でも生物学的製剤と同等かそれ以上の効果が期待できるJAK阻害薬という薬も開発されています。
手術
上記でもご紹介した通り、関節リウマチによって膝関節の変形や歩行困難などのリスクが顕在化した場合には、外科手術によって人工関節を埋め込む治療が選択されるケースもあります。
また、関節リウマチそのものが初期段階であったとしても、加齢やその他の疾患によって関節の変形が認められる場合には、外科手術が適用される場合もあります。
リハビリテーション
長期間にわたって関節を動かさない状態が続くと本来の機能が失われ、関節そのものが固くなったり、最悪の場合、関節が変形し動かなくなることもあります。
これを防ぐためには、痛みがあったとしても少しずつトレーニングを続けていくことが重要です。
専門知識をもった理学療法士や作業療法士によるリハビリテーションはもちろんのこと、自宅で手軽にできる体操やストレッチなども関節リウマチの立派な治療方法です。
関節リウマチで膝が痛いときはどうする?

膝関節に痛みがあり、関節リウマチが疑われる場合にはどういった対処が求められるのでしょうか。
早めに医療機関で診察を受けることは大前提として、自宅でできる対処法をご紹介します。
微熱・倦怠感があるとき
膝関節の痛みに加えて、37℃程度の微熱や全身の倦怠感がある場合には、無理に動かずに安静を心がけてください。
特に、痛みのある膝関節に大きな負荷をかけることは厳禁です。
痛みや微熱が落ち着いたとき
痛みや微熱が落ち着いてきたら、無理のない範囲で少しずつ体を動かしていきます。
急に大きな負荷をかけてしまうと状態を悪化させてしまうため、深呼吸をしながら慎重に膝の曲げ伸ばしを行ってください。
筋肉や腱は体が温まることで伸びやすくなるため、入浴後のトレーニングがおすすめです。
また、膝の状態によっても正しいトレーニングの方法は異なるため、必ず医療機関でリハビリや運動の方法を聞いたうえで実践するようにしましょう。
関節リウマチによる膝関節症のご相談はイノルト整形外科 痛みと骨粗鬆症クリニックまで
膝関節の痛みは、関節リウマチ以外にもさまざまな原因によって発症するため、まずは専門の医療機関で診察を受けることが大切です。
関節リウマチは多くの整形外科で診療が可能ですが、対応可能な治療方法は医療機関によっても異なります。
また、変形性膝関節症や半月板損傷など症状が似た疾患もあるため、信頼性の高いクリニックを選ぶことも重要といえるでしょう。
関節リウマチによる膝関節症にお悩みの方は、イノルト整形外科 痛みと骨粗鬆症クリニックまでご相談ください。
当院では関節専門外来を設置しており、関節リウマチをはじめとしたさまざまな疾患の検査・治療が可能です。
また、薬物療法はもちろんのこと、理学療法士や作業療法士によるリハビリテーション、さらに進行が進んだ患者様に向けて人工関節置換術にも対応できます。
関節リウマチによる膝関痛についてのまとめ
免疫疾患のひとつである関節リウマチを発症すると、関節に炎症が生じ痛みや腫れ、さらには関節の変形などを引き起こすリスクがあります。
膝関節のように大きな部位から発症するケースもあることから、痛みや違和感などを感じたら早めの検査・治療が必要です。
重症化すると人工関節置換術という外科手術でしか完治できなくなるケースもあり、その場合は対応できる医療機関も限られてしまいます。
信頼性が高くさまざまな治療法に対応している整形外科をお探しの方は、イノルト整形外科痛みと骨粗鬆症クリニックへご相談ください。
アキレス腱が痛いのは病気?マッサージや対処法を紹介

徒歩やランニング、ジャンプなどの足の曲げ伸ばしを行うとき、アキレス腱に大きな負荷がかかっています。
アキレス腱は、足を動かすために重要な組織であり、痛めると歩行が困難になることも珍しくありません。
しかし、アキレス腱が痛む原因はさまざまで、場合によっては病気の症状として現れている可能性もあるのです。
本記事では、アキレス腱が痛む原因や考えられる病気、痛みを緩和するためのマッサージや正しい対処法をご紹介します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
アキレス腱の構造
アキレス腱とは、かかとの上部からふくらはぎにかけて繋がっている腱のことを指します。
ふくらはぎには腓腹筋やヒラメ筋などから構成される下腿三頭筋とよばれる筋肉がありますが、これらの腱膜が複合してアキレス腱は構成されています。
アキレス腱は別名「踵骨腱(しょうこつけん)」ともよばれ、私たちの体のなかでもっとも大きな腱です。
それだけに、約1トンもの力にも耐えられる強固な構造となっています。
歩いたり走ったりするとき、あるいは椅子から立ち上がる際など、日常生活のあらゆる場面でアキレス腱は動いており、足の曲げ伸ばしに欠かせない組織でもあるのです。
関連記事:かかとが痛いのは何が原因?考えられる疾患や対処法を解説!
アキレス腱が痛いのは病気?考えられる原因とは

かかとの上部からふくらはぎにつながる部分に痛みを感じる場合、アキレス腱に何らかの異常が発生している可能性が考えられます。
具体的にどういった原因・病気が考えられるのか、代表的なものをいくつかご紹介しましょう。
アキレス腱炎
アキレス腱炎とはその名の通り、アキレス腱に炎症が生じる疾患です。
初期段階では軽い痛みや違和感が感じられ、ランニングの際に痛みが増すことが多いです。
また、痛みは感じないものの、朝起きたときにアキレス腱が固くなっていると感じるケースもあり、日中になると徐々に改善していくという方も少なくありません。
合わない靴を履いている
足のサイズや形状に合わない靴を履き続けていると、アキレス腱に負担がかかり痛みを感じることがあります。
たとえば、極端にソールが薄い靴やクッション性が低い靴、大きすぎる靴や小さすぎる靴を履いた状態でウォーキングや激しい運動を繰り返すと、アキレス腱を痛めやすくなります。
柔軟性や強度の低下
私たちの体の組織は加齢にともない弱くなり、徐々に機能が衰えていき、身体も固くなってきやすくなります。
アキレス腱も例外ではなく、脆弱になった組織に無理な負荷を与えてしまうと炎症や断裂を引き起こす原因にもなります。
足の構造的な問題
足の裏は内側が緩やかなアーチ状になっており、土踏まずを形成しています。
土踏まずは、歩行やジャンプなどをした際に、足にかかる衝撃を吸収する役割を果たしています。
しかし、体重過多や運動不足などさまざまな理由によってアーチ構造が維持できなくなると、アキレス腱にかかる負荷が増加し、痛みを感じることがあります。
「押すと痛い」「伸ばすと痛い」のはなぜ?

椅子に座ったりベッドに横になっている状態であれば痛みを感じないものの、歩いたときや走ったとき、かかとの上のあたりを押したときに痛みを感じる方も少なくありません。
これはなぜなのでしょうか。
冒頭でも解説した通り、アキレス腱は足を曲げ伸ばしたときに腱が伸び、それ以外の状態では緩んだ状態にあります。
アキレス腱炎を発症した場合、アキレス腱そのものは炎症を起こしてはいるものの、足の関節が安静の状態ではアキレス腱は伸びておらず、ほとんど痛みを感じることはないのです。
しかし、アキレス腱を押したり伸ばしたりといった動作を行うと、外力が加わり痛みを誘発しやすくなります。
関連記事:体外衝撃波は治療効果がない人はいる?適切な治療回数や痛みについて
アキレス腱の痛みに効くマッサージ方法
アキレス腱に痛みが現れた場合、正しい方法でマッサージを行うことで痛みを緩和できる可能性があります。
自宅でも手軽にできるマッサージの方法をいくつかご紹介しましょう。
お尻のストレッチ

アキレス腱のマッサージは、お尻の筋肉から揉みほぐしていくと効果的です。
足を伸ばした状態で床に座り、片方の足をクロスさせて膝を手で支え、お尻から太ももにかけての筋肉を伸ばしていきます。
足をクロスさせた後は、30秒程度キープしてから離してください。
ふくらはぎのマッサージ
アキレス腱はふくらはぎの筋肉に繋がっていることから、腓腹筋やヒラメ筋をほぐすことでアキレス腱にかかる負荷が分散され、痛みの緩和につながります。
あぐらをかいた状態で内側のふくらはぎを両手で30回ほど揉みほぐし、その後外側のふくらはぎを30回、最後に膝を立てた状態で脛の脇にある筋肉を30回マッサージします。
アキレス腱を指圧し血行促進

あぐらのような状態で左右いずれかの足を正面に置き、アキレス腱の部分を両手の親指で指圧します。
指で押す・離す動作を30回ほど繰り返すことで徐々に血行が促進し、痛みが緩和できる可能性があります。
足の指先をストレッチ

最後に、足のつま先を伸ばしたり縮めたりする動きを繰り返します。
これはアキレス腱を伸ばすために有効なストレッチで、お尻の筋肉やふくらはぎの筋肉を揉みほぐし、指圧によって血行を促進してから行うことで、アキレス腱の柔軟性が高まります。
足を伸ばした状態で床に座り、足首からつま先にかけて手前と奥に動かす運動を10回程度繰り返してください。
アキレス腱の痛みで正しい湿布の貼り方は?
マッサージをしてもアキレス腱の痛みが緩和されない、あるいは無理に動かすと強い痛みがある場合には、湿布を貼って安静にすることが大切です。
ただし、アキレス腱は日常生活のなかでよく動く部分のため、普通に貼ると剝がれやすいものです。
湿布を貼る際には以下の手順を参考にしてみてください。
- 湿布を縦に二つ折りの状態にする(フィルムは剥がさない)
- 下から3〜4cm程度のところにハサミで2cm程度の切込みを入れる
- フィルムをとり、切れ目を入れた部分が踵に来るよう、ふくらはぎから湿布を貼っていく
- 土踏まずの半分程度が湿布で隠れるように貼る
押さえておくべきポイントとしては、踵の部分が露出するように湿布に切り込みを入れることと、アキレス腱から足の裏までをまたぐように貼ることです。
さらに、その上からサポーターを着用することで安定性が高まり、剥がれる心配もないでしょう。
アキレス腱の痛みならイノルト整形外科 痛みと骨粗鬆症クリニックにご相談ください
アキレス腱の痛みといっても症状の程度はさまざまで、歩いた時に軽い痛みが感じられるものもあれば、歩けないほどの強烈な痛みが走ることもあります。
また、痛みの原因もさまざまで、加齢にともないアキレス腱の組織が脆くなることで炎症が現れるケースや、激しい運動を行うことで何の前触れもなくアキレス腱が断裂することも珍しくありません。
特に痛みが強い、あるいは慢性的な痛みが続いている場合には、専門のクリニックで診察を受け適切な治療を行うことが大切です。
イノルト整形外科 痛みと骨粗鬆症クリニックでは、アキレス腱炎からアキレス腱の断裂まで、体外衝撃波治療や再生医療のほか、理学療法士のリハビリなど痛みを緩和するさまざまな治療に対応しています。
また、当院ではスポーツ整形外科を設置し、アスリートの治療も数多く手掛けてきた実績もあります。
自力で対処していてもなかなかアキレス腱の痛みがとれない場合には、一度イノルト整形外科 痛みと骨粗鬆症クリニックにご相談してみてはいかがでしょうか。
まとめ
アキレス腱はヒトの体のなかでも最大の腱であり、大きな力に耐えられるような構造となっています。
しかし、加齢や外部からの力が加わったりすると炎症が起こったり、最悪の場合アキレス腱が断裂して歩行が困難になることもあります。
すこしでも違和感や痛みが現れた場合には、まずはマッサージや湿布などで痛みを緩和し、それでも症状の改善が見られないときにはイノルト整形外科 痛みと骨粗鬆症クリニックを受診してみてはいかがでしょうか。
変形性股関節症の治し方はある?やってはいけないことや負担をかけない寝方を紹介

立ち上がったときや歩き始めたとき、階段の昇り降りをしたときなどに股関節が痛い場合、「変形性股関節症」の可能性が考えられます。
重症化すると日常生活にも大きな影響が出ることから、早期の検査と治療が求められます。
本記事では、変形性股関節症とはどういった病気なのか、主な症状や治療の方法、症状を悪化させないための注意点もご紹介します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆

変形性股関節症とは
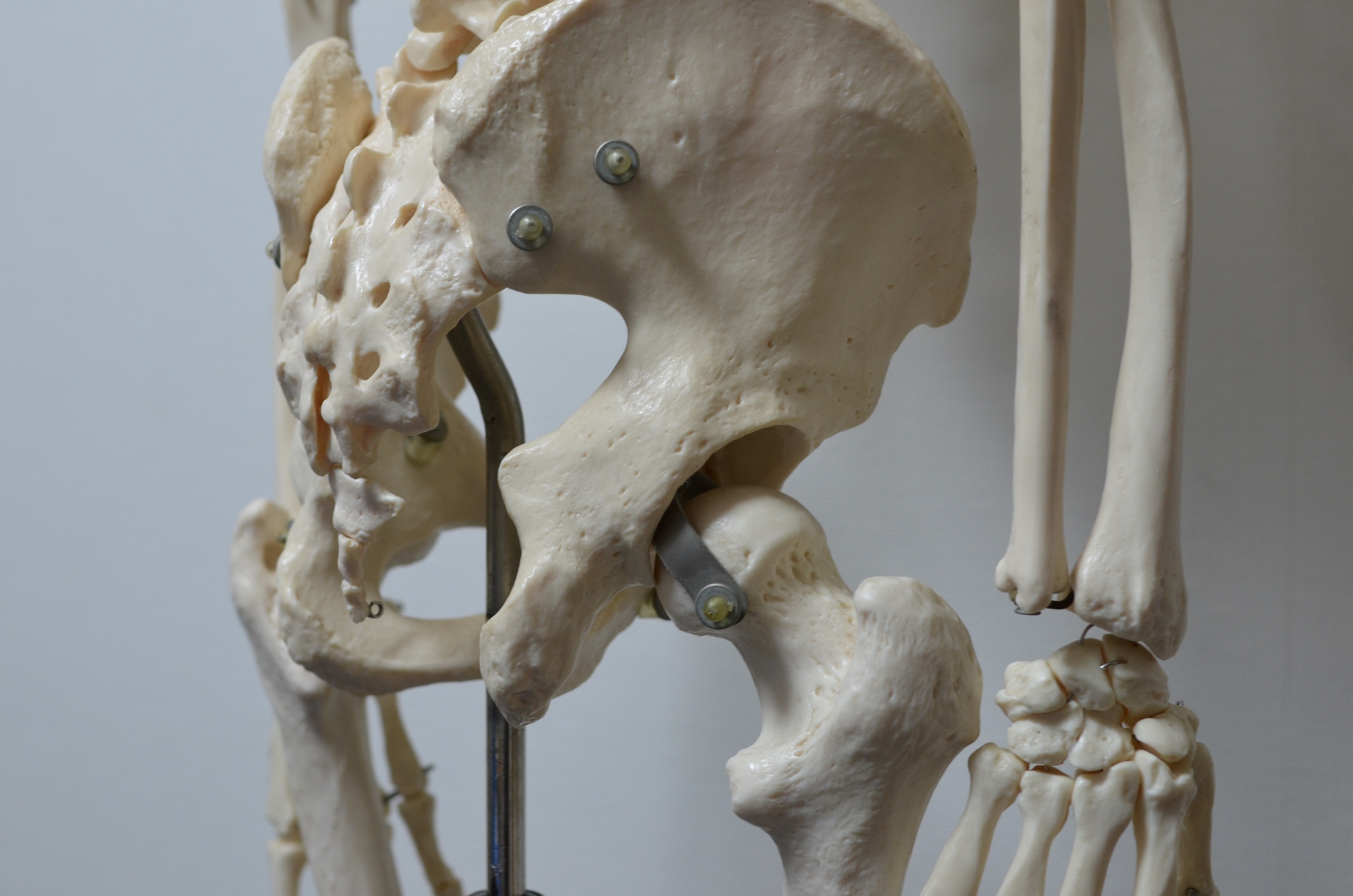
変形性股関節症とは、股関節の軟骨が摩耗することで関節の痛みや炎症、変形が生じる疾患です。
股関節は、腰の部分にある骨盤に太ももの大腿骨で形成されており、丸みを帯びた大腿骨の先端部分が骨盤に繋がっています。
正常な股関節は骨盤側に軟骨があり、大腿骨のスムーズな動きをサポートしていますが、体重過多や長時間の立ち仕事などによって軟骨がすり減ることがあります。
これにより、大腿骨と骨盤の骨同士が軟骨を介さずに擦れ合うことで、炎症や痛みが生じるのです。
変形性股関節症は特に女性の発症リスクが高く、なかでも40歳から50歳代にかけて加齢とともに症状が現れるケースが多い傾向が見られます。
ただし、骨盤の形状には個人差があり、もともと大腿骨の先端部分をカバーする範囲が狭いと股関節が不安定となり、性別や年齢を問わず発症するリスクが高まります
変形性股関節症の症状
変形性股関節症を発症すると、どのような症状が現れるのでしょうか。
初期の状態に見られるのは、椅子やベッドなどから立ち上がったとき、あるいは歩き始めたときに感じる鼠径部(足の付け根部分)の痛みです。
さらに悪化していくと、安静にしている状態でも痛みが続き、夜間に寝られないほどの痛みが生じるケースもあります。
また、股関節の痛みを抑えるために足を動かさないでいると、股関節周辺の筋力も低下していき、さらに不安定な状態になります。
その結果、股関節そのものの可動域も徐々に狭くなり、日常生活にもさまざまな影響が出ることも少なくありません。
たとえば、以下などといった症状が典型的です。
- 座った状態や立った状態で一人で靴下を履くことができない
- 長時間の立ち仕事や歩行が困難になる
- 階段の昇り降りの際に手すりにつかまらなければ歩行ができない
関連記事:股関節の痛みで悩んでいる人必見|変形性股関節症の注意点を解説
変形性股関節症の治療法
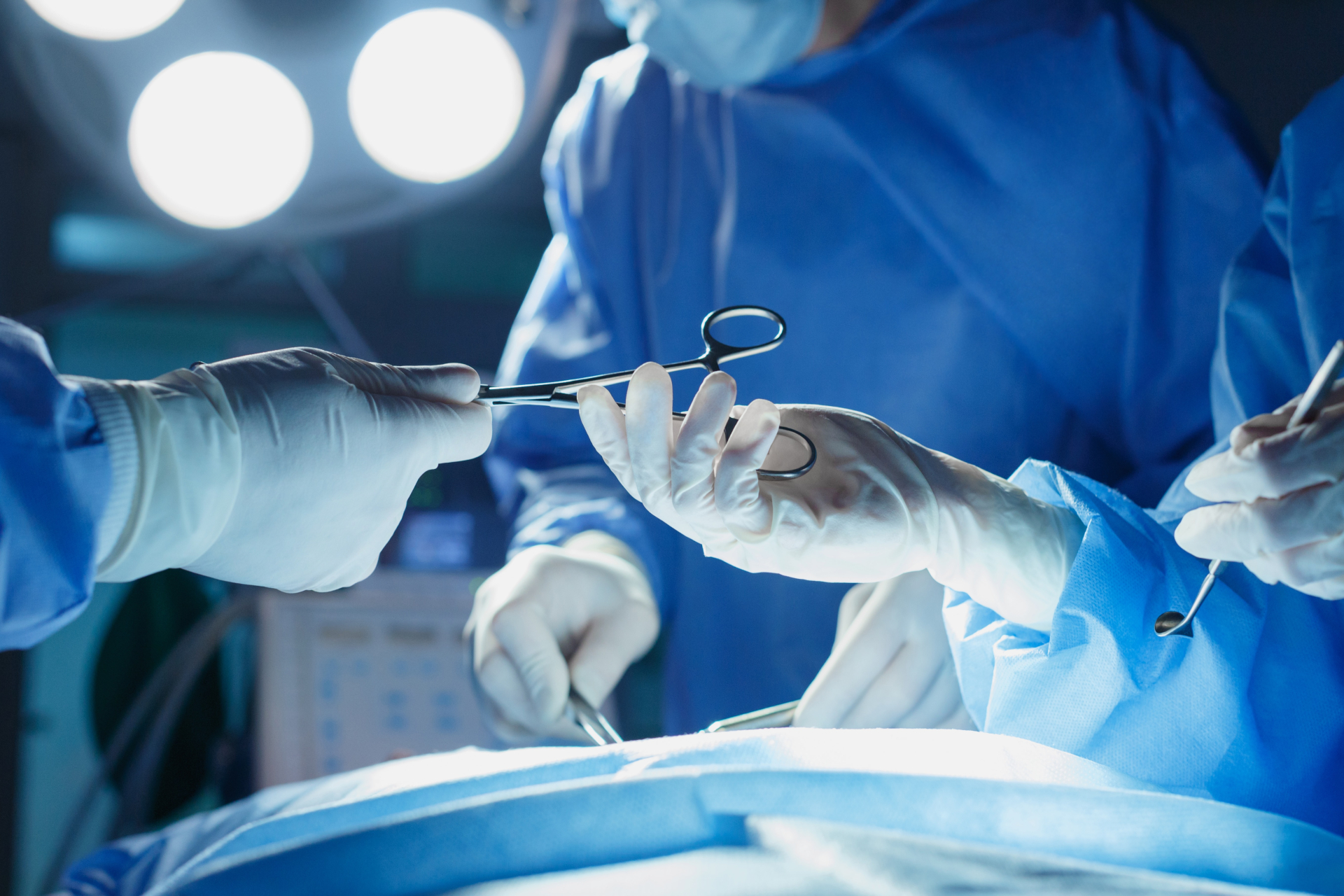
変形性股関節症の症状が進行している場合、根治させるためには基本的に人工股関節置換術とよばれる外科手術を医師から勧められることが一般的です。
ただし、痛みを軽減するという意味においては、初期段階ではそれ以外の手術も選択肢として考えられます。
- 股関節唇縫合術+臼蓋形成術
- 回転骨切り手術
- 人工関節置換術
これらの手術について解説しましょう。
股関節唇縫合術+臼蓋形成術
変形性股関節症になる前に、股関節が脱臼せずに安定化させるために寄与している股関節唇が損傷したことがきっかけで、徐々に変形性股関節症に進行していく場合が多く見受けられます。
変形性股関節症に進行していく前に、まず関節唇を縫合します。
そして、関節唇が痛む原因となっている異常な骨の出っ張りや、生まれつき小さい股関節の受け皿(臼蓋)に、骨盤の骨を一部取って移植する臼蓋形成術が行われるようになってきました。
回転骨切り手術
回転骨切り手術とは、その名の通り骨盤の一部をくり抜いて回転させて固定する手術のことです。
骨盤の一部をくり抜くということは、骨盤側の股関節の受け皿が大腿骨をカバーできる範囲を増やすことも意味します。
これにより、股関節にかかる負担を軽減し痛みを緩和できます。
基本的には股関節の受け皿側が狭く、変形性股関節症の初期の頃に用いられる手術法のため、適応になることは少ないでしょう。
さらには、臼蓋形成術と比べ骨盤の骨を大きくくり抜くため、術後の股関節痛は強くなりがちで、手術の難易度も比較的高いものになっています。
人工股関節置換術
人工股関節置換術とは、損傷した股関節を人工の股関節に置き換え、正常な機能を取り戻す手術で、変形性股関節症で最も一般的に行われている手術です。
人工股関節は主に金属や特殊な樹脂でできており、これを外科手術によって置き換えることで痛みの根本原因を解消できます。
全身麻酔による手術でリハビリが必要ということもあり、特に症状が進行し日常生活に影響が見られる場合に行われることが多い治療法です。
手術後の痛みや、術後の感染症のトラブル、人工関節のインプラントの耐用年数の課題があります。
変形性股関節症を手術しないで治すことはできる?

変形性股関節症により痛みを感じるものの、外科手術はハードルが高く感じられる方も多いでしょう。
手術以外の方法で痛みを緩和するには、主に以下などの方法があります。
- 保存療法
- 再生医療
- 体外衝撃波
これらの治療法いについて解説しましょう。
保存療法
保存療法とは、外科手術を行わない治療法のことです。
具体的には、再生医療や体外衝撃波治療のほか、運動療法や薬物療法、温熱療法、さらには体重コントロールも含まれます。
たとえば、運動療法やリハビリを行うことで股関節の可動域が徐々に広がったり、体重コントロールによって股関節にかかる負荷を軽減することにもつながるでしょう。
ただし、すべてのケースにおいて保存療法が安全とは限らず、間違った運動療法によって状態を悪化させるリスクがないかなど、慎重に見極める必要があります。
再生医療
再生医療とは、ヒトが本来もっている自己修復力を活用し、損傷した組織の機能を取り戻す治療法です。
主に、自己の血液を用いたものと、幹細胞を用いたものの2つに分類されます。
変形性股関節症に対しては、患者様自身の血液から多血小板血漿(PRP)とよばれる成分を抽出し、さらに成長因子のみ抽出し濃縮したものを股関節内に注射する方法があります。
これにより、股関節内に生じている炎症と痛みを長期的に緩和でき、長期的な進行を予防してくれることが期待できるのです。
体外衝撃波治療
体外衝撃波治療とは、医療用に用いられる低出力の衝撃波を患部に照射する治療法です。
痛みを伝える神経内の伝達物質を減少させ、これによって痛みを緩和する効果が見込めるでしょう。
また、これと同時に細胞に対して刺激を与えることで組織修復効果も見込め、継続的に治療を行うことで炎症を鎮められる効果も期待できます。
体外衝撃波には、拡散型(正しくは圧力波)と集束型の2種類がありますが、拡散型は出力も弱く股関節の深さまで十分に効果を発揮できませんが、集束型が深部まで効果を発揮してくれます。
関連記事:股関節の左や右だけが痛むのはなぜ?痛みがおこる場所と原因を解説
変形性股関節症を悪化させるNG行為

変形性股関節症を発症した場合、股関節に無理な負担をかけてしまうと症状を悪化させる原因になります。
やってはいけないNG行為として以下などが挙げられます。
- 重量物を扱う
- 関節に負荷のかかる激しい運動
- 体重を過度に増やす
- 禁忌肢位をとる
これらのNG行為をご紹介しましょう。
重量物を扱う
重いものを持ち上げたり、運んだりといった重量物を扱う行為は避けましょう。
腰から股関節にかけての負担が増大し、症状を悪化させるリスクが高まります。
股関節に負荷のかかる激しい運動
走ったり止まったりを繰り返す、または急な方向転換をすることの多いサッカーやバスケットボールなどの運動も股関節に大きな負担をかけるため避けましょう。
また、重量物を扱うのと同様の理由で、無理な筋力トレーニングも禁物です。
体重を過度に増やす
体を動かすことなく室内にこもってばかりいると、体重が増えて股関節に負担をかけてしまいます。
食事の内容を見直すなど適切な体重管理を行い、体重が増えないよう注意しましょう。
禁忌肢位をとる
禁忌肢位とは、絶対にやってはいけない体勢や姿勢、動きのことです。
変形性股関節症における禁忌肢位とは股関節に負担をかける動作全般のことであり、具体的には以下の3つが挙げられます。
- しゃがむ
- 正座
- あぐら
股関節に負担をかけない寝方とは?
ベッドに横になって安静にしているにもかかわらず、股関節に痛みを感じることもあります。
これは本人も気づかないまま股関節に負担がかかっているためであり、負担をかけない寝方を心がけることが大切です。
具体的な寝方を「仰向けの場合」と「横向きの場合」でご紹介しましょう。
仰向けの場合
仰向けで寝ると、股関節が伸びた状態になることで痛みを感じやすくなります。
このような場合には、股関節の前側を緩めることで股関節の痛みを緩和できます。
軽く足を曲げると腰や股関節が楽に感じる方も多いはずです。
そこで、この姿勢を維持するために、膝の裏にクッションを入れておく方法がおすすめです。
クッションを入れて固定することで、眠りに入ってからも同じ姿勢を維持でき、痛みで目が覚めるといったこともなくなるでしょう。
横向きの場合
横向きの状態で寝たときには、上に位置する足の外側が引っ張られ、股関節の外側が伸びた状態になることで痛みを感じやすくなります。
これを改善するためには、両膝でクッションを挟み込むような姿勢を維持することが大切です。
クッションがあることで股関節の外側が緩み、痛みも緩和されます。
変形性股関節症ならイノルト整形外科 痛みと骨粗鬆症クリニックまでご相談ください
股関節に慢性的な痛みを抱え、今回ご紹介した変形性股関節症が疑われる場合には、一度イノルト整形外科 痛みと骨粗鬆症クリニックへご相談ください!
当院では関節専門外来を設置しており、膝や肩、股関節などに生じるさまざまな疾患を治療することができます。
変形性股関節症に悩む方に対しては、症状に応じて再生医療や体外衝撃波治療といった最新の治療法から、理学療法士のリハビリなどを行いながら痛みを緩和できます。
重症化している場合には外科手術を行い、希望があれば連携病院での手術および当院での術後リハビリが可能です。
「手術に不安を感じるものの、少しでも痛みを緩和したい」「日常生活に支障をきたすほど痛みが強く、すぐにでもなんとかしたい」という方は、一度当院へのご相談をお勧めします。
まとめ
立ち上がったときや歩くときに股関節が痛む、股関節の可動域が狭くなり日常生活に支障をきたすようになったという方は、変形性股関節症の可能性が考えられます。
特に40歳以降の女性は発症リスクが高い傾向が見られます。
しかし、性別や年齢を問わず発症する可能性があることから、まずは専門のクリニックで検査を受け適切な治療を行うことが大切です。
また、変形性股関節症が疑われる場合、無理に股関節を動かしたり負荷を与えたりすると悪化するおそれがあります。
重いものを持ち上げる行為や激しい運動は避け、安静に過ごすことを心がけましょう。
モートン病とは?セルフチェックやマッサージの方法を紹介

足の甲から付け根のあたりに痛みが感じられる、または痺れが現れることが多いという場合、さまざまな疾患が考えられます。
なかでも可能性のひとつとして挙げられるのが「モートン病」です。
モートン病とはどういった病気なのか、症状や治療法、自分でできるセルフチェックやストレッチの方法などもあわせてご紹介します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
モートン病とは
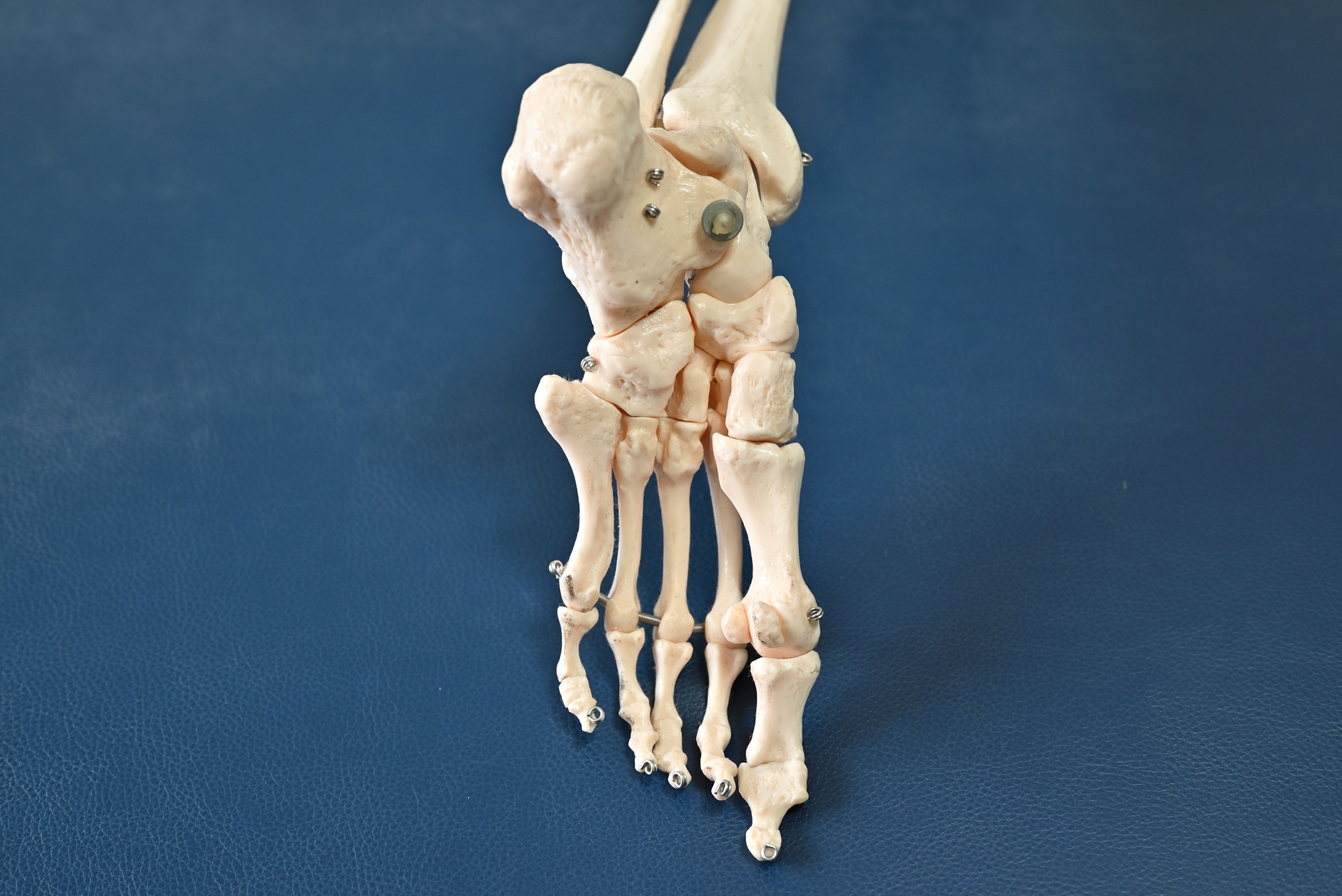
モートン病は、足の親指の付け根に痛みが発生する神経障害の一つです。
足の甲のあたりから指先にかけては神経が通っていますが、この部分が何らかの理由で強い圧迫を受けたとき、炎症や強い痛みが生じます。
特に40代から60代の女性に症状が現れやすく、長時間にわたって歩くことが多い、あるいは立ち仕事に従事している方ほど発症しやすい傾向です。
また、サイズが小さすぎる靴やハイヒールなどを履いていると、物理的に足の神経が圧迫されるためモートン病を発症する原因になることもあります。
モートン病の症状
モートン病を発症すると、どのような症状が現れるのでしょうか。
痛みが現れる部位や状態に合わせた症状の変化などもご紹介します。
痛みの種類
モートン病を発症したときに現れる痛みは、個人によっても症状に差が見られます。
打撲を負ったときのようなジンジンとした痛みや、針に刺されたような鋭い痛み、あるいは皮膚が焼けるようなヒリヒリとした痛みを感じることもあるようです。
痛みが現れる部位
痛みが現れやすい部位としては、足の中指と薬指の間、あるいは人差し指と中指の間が多いです。
また、足の親指の付け根に痛みが現れ、その後ほかの指に広がっていくというケースもあるようです。
症状の変化
初期の症状としては痛みを感じるケースが多いですが、状態が悪化していくと痺れを感じたり、痛みの範囲が足の甲や脛のあたりまで広がっていったりすることもあります。
ただし、こちらも個人差があり、比較的初期段階にもかかわらず痛みが広範囲に現れることも少なくありません。
関連記事:関節リウマチかもしれない初期症状や変形性関節症との違いを解説!
モートン病のセルフチェック方法
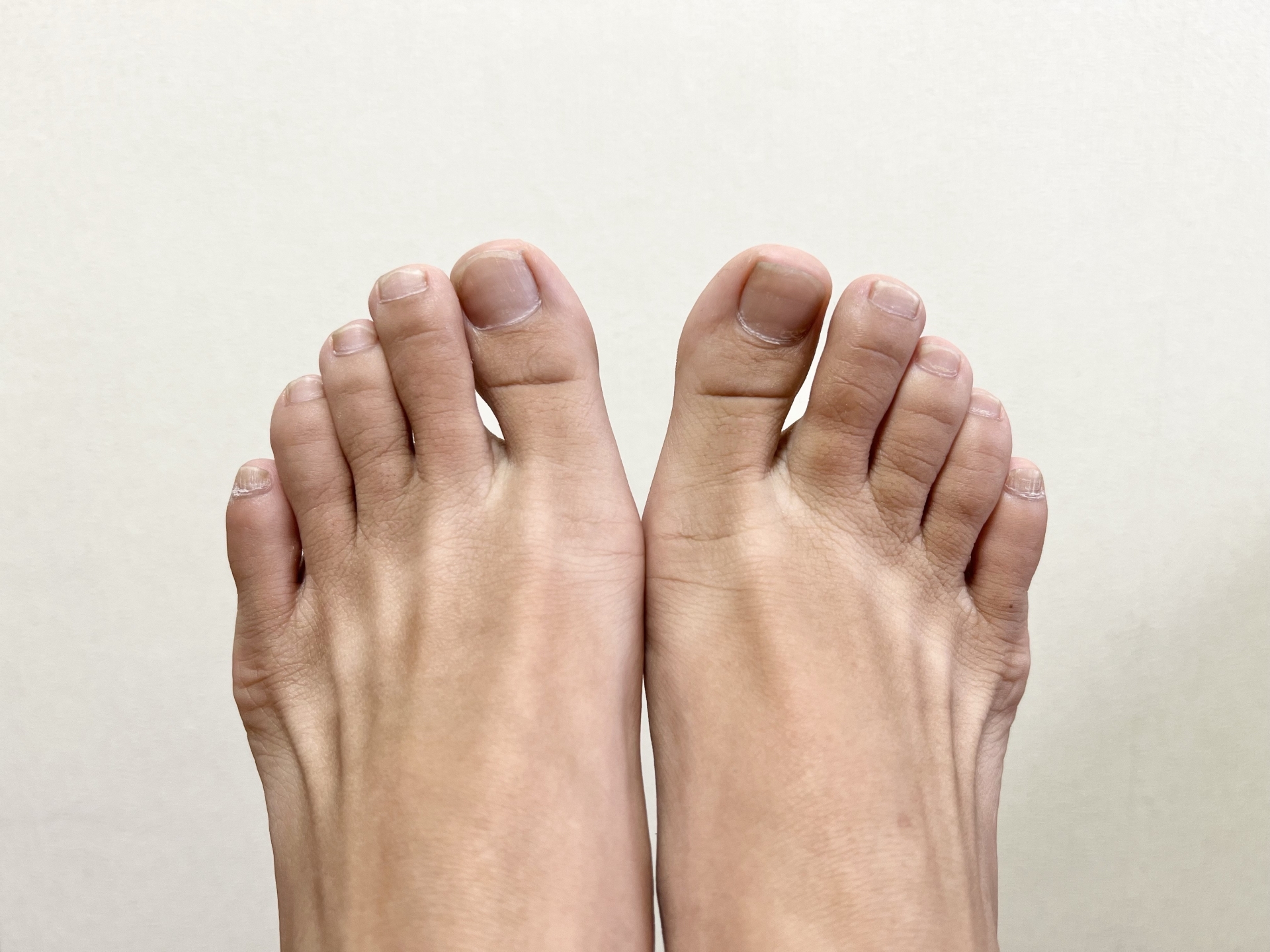
足の指に痛みが現れた場合、正確な診断を受けるためには専門医による検査や診察を受ける必要があります。
しかし、医療機関を受診する前にモートン病であるかを自分自身で簡単にチェックできる方法もあります。
以下の1または2の方法で試してみましょう。
- 左右いずれかの足の内側と外側を手で挟み込むようにぐっと握った際に、痛みまたは痺れを感じるか
- 足の指の間4箇所を手の指で押した際に、痛みまたは痺れを感じるか
上記いずれかの方法で痛みや痺れを感じた場合には、モートン病の可能性が考えられるため早めに信頼できる整形外科を受診しましょう。
モートン病の治療方法

モートン病と診断された場合、どのような治療が行われるのでしょうか。
体外衝撃波治療
体外衝撃波治療とは、医療用に出力が調整された衝撃波を患部に照射する治療法です。
神経内で痛みを伝える物質を減少させる効果があるほか、神経細胞に直接刺激を与えることで損傷した組織の修復効果も期待できます。
モートン病ではとても高い効果を期待することが可能です。
運動療法
モートン病を発症すると痛みを避けるために運動量が自然と低下し、足の筋力が落ちることがあります。
筋力が低下すると、土踏まずを形成するアーチが下がってくるため、ストレッチや筋力トレーニングなどの運動療法を行い機能回復を図ります。
適切な靴を履く
足に負担のかかる靴を履いている場合には、できるだけ負担のかからない適切なサイズのものに履き替えます。
これに加えて、革靴のようなソール固い靴ではなく軟らかくクッション性のあるスニーカーを選んだり、ヒールの低い靴を履いたりすることも大切です。
中敷きの作成
痛みが見られる部位に負担がかからないよう、足底挿板(中敷き)を作成します。
中敷きを敷くことで足にかかる負担が軽減され、足の付け根部分にかかる圧力も分散されます。
薬物療法
痛みや痺れを軽減すると同時に、ダメージを受けた神経細胞を修復するために薬物療法が用いられます。
痛み止めの内服薬や湿布のほか、神経障害性疼痛治療薬などが処方されることが多いです。
その他、神経細胞の修復に有効なビタミンB12などの内服薬を処方される場合もありますが、高い効果は期待できません。
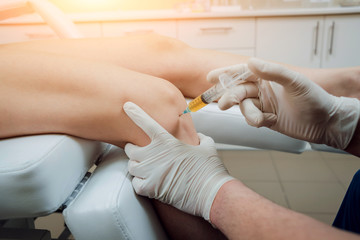
局所神経ブロック注射
上記の治療を行っても痛みが緩和されない、あるいは強烈な痛みを伴う場合には、局所神経ブロック注射(局所麻酔薬の注射)が用いられることもあります。
また、神経にピンポイントで注射するこの方法は、モートン病の診断を確定する際にも用いられることがあります。
関連記事:体外衝撃波は治療効果がない人はいる?適切な治療回数や痛みについて
モートン病を放置するとどうなる?
モートン病を発症後、治療をせず放置しておくと症状が進行し、痛みや痺れの範囲が拡大していくことがあります。
また、初期の段階では歩いたときや立ち上がったときに軽い痛み・痺れが現れる程度ですが、やがて歩行が困難になるほどの強い痛みが現れるケースも少なくありません。
安静時にも痛みが持続するようになると、薬物療法や運動療法などでは治療ができず、手術以外の選択肢がなくなることもあるでしょう。
そのため、足の指の付け根に痛みが続くようであれば早い段階で診察を受けることが大切です。
モートン病に有効なストレッチ
モートン病の悪化や発症を予防するために、自宅で手軽にできるストレッチをご紹介します。
- 足の指を床に押し付けるイメージで、土踏まずを引き上げる
- 5秒程度力を入れた後に元の状態に戻す
- 1〜2を5回程度繰り返す
上記のストレッチのポイントは、足の指は曲げるのではなく床に押し付けるようなイメージで行うことです。
このとき、土踏まずのアーチが引き上がるように意識しましょう。
モートン病に似た症状の病気とは?

足の指や関節部分に痛みが現れる病気はモートン病以外にもさまざまなものがあります。
似た症状が現れ、モートン病と混同しやすい病気をご紹介しましょう。
- 足底筋膜炎
土踏まずのアーチを支える足底筋膜が炎症を起こす疾患で、足の痛みや足底の張りが生じる - 中足骨疲労骨折
中足部(足の甲)の骨に生じる疲労骨折で、足の甲から指の付け根にかけて痛みが現れる - 足根管症候群
足底神経が圧迫されることで起こる神経障害で、足裏や足首、足の甲に痛みや痺れが現れる - 腰椎椎間板ヘルニア
腰椎が圧迫を受けることで起こる神経障害で、腰から足にかけて痛みや痺れが現れる
上記の疾患は、いずれも足あるいは足関節部の神経が圧迫・損傷することで痛みや痺れが現れる疾患です。
自覚症状だけではモートン病と区別がつかないことも多いため、医療機関で検査を受ける必要があります。
足の痛みや痺れならイノルト整形外科 痛みと骨粗鬆症クリニックにご相談ください
足に痛みや痺れを感じる場合、さまざまな疾患の可能性が考えられることから、できるだけ早めに信頼できる医療機関で診察を受けることが大切です。
しかし、「どの病院を選べば良いのか分からない」、「整形外科を受診するのが初めてで不安がある」という方も多いのではないでしょうか。
そのような場合には、一度イノルト整形外科 痛みと骨粗鬆症クリニックへご相談ください!
当院では関節専門外来を設置しており、膝や股関節、肘、そして足にいたるまで、さまざまな疾患の治療に対応することができます。
今回ご紹介したモートン病の診療も可能であり、レントゲンや超音波、MRIなどの検査機器を用いながら痛みや痺れの原因を突き止め、より正確に診断することが可能です。
また、体外衝撃波治療などの最新治療法から薬物療法や運動療法など、まで多様な治療にも対応しているため、治療に不安がある方にもとても安心です。
まとめ
足の指の付け根に痛みや痺れを感じる場合、モートン病を発症している可能性が考えられます。
はじめのうちは軽い痛みを感じる程度ですが、進行していくにつれて痛みの程度は範囲は拡大し、強烈な痛みによって歩行が困難になることもあります。
このような事態を防ぐためにも、できるだけ早めに医療機関を受診し検査と治療を受けるようにしましょう。
信頼性が高いクリニックを探している、あるいはさまざまな選択肢から治療法を検討したいという方は、ぜひ一度イノルト整形外科 痛みと骨粗鬆症クリニックへご相談ください。
かかとが痛いのは何が原因?考えられる疾患や対処法を解説!

立ち上がったときや運動したとき、あるいは安静にしている状態など、かかとに痛みを感じることはないでしょうか。
大きな負担がかかりやすい部位だからこそ、痛みが現れる原因はさまざまです。
本記事では、かかとの痛みを感じる場合に考えられる原因や疾患、正しい対処法をご紹介します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
かかとの痛みの主な原因|考えられる病気や疾患
かかとに痛みを覚える場合にはさまざまな原因が考えられ、場合によっては何らかの病気や疾患を発症していることもあります。
足底筋膜炎
ベッドや椅子から立ち上がったときや、歩き出したときなどに痛みが現れる場合、足底筋膜炎の可能性があります。
足底腱膜とは土踏まずの形を維持している組織です。
かかとから指の付け根のあたりにかけて腱がつながっています。
ウォーキングやランニング、ジャンプなどで足の裏に大きな負荷がかかり続けると足底筋膜を引っ張る力が強くなり、かかとに炎症や痛みが現れるようになります。
炎症が長期化すると、踵骨棘という踵の骨の足底筋膜が付いている部位が棘のように変化してしまうことがありますが、必ずしも痛みが生じるわけではありません。
アキレス腱炎
歩いたり走ったりしたときに、アキレス腱からかかとにかけて痛みが現れる場合には、アキレス腱炎の可能性があります。
初期は軽い痛みや違和感を覚える程度ですが、日常的にアキレス腱に負荷がかかると症状が進行し、痛みの程度も強くなっていきます。
変形性足関節症
足関節炎とはその名の通り、足首の関節に炎症が起こる疾患のことです。
足首は体重を支える部位のため、大きな負荷がかかることで炎症や痛みを発症しやすく、重症化すると立っていられなくなるほど強い痛みを生じることもあります。
かかとに生じる痛みの特徴としては、ベッドや椅子から立ち上がったときや歩き始めのときに痛みを感じやすいです。
足根管症候群
足根管症候群とは、かかとの内側にある神経(後脛骨神経)が圧迫されることで発症する神経症です。
立ち上がったときや、歩いたり走ったりしたときに足の一部が痛み、ときには痺れを感じることもあります。
一般的には足首や足の指、甲などに痛みを感じることが多いですが、かかとや足の裏にかけて痛みを感じるケースも少なくありません。
適切でない靴の着用
靴のサイズや形状が合っていないことも可能性として考えられます。
靴の内部は土踏まずをサポートするように適度な膨らみがありますが、この部分の高さが足りないと土踏まずをサポートできません。
すると負担がかかってしまい、足底筋膜炎などを発症させることもあります。
過体重
足底筋膜炎やアキレス腱炎、足関節炎などの炎症は、体重の増加が原因で発症することが多くあります。
特に食べ過ぎや運動不足などによって急激に体重が増加すると、筋力だけでは支えきれなくなり、関節や腱などの組織に強烈な痛みを感じることがあります。
過度な運動(オーバーユース)
運動のしすぎによってかかとに負担がかかり、痛みの原因になることもあります。
特にバスケットボールやバレーボールなど、ジャンプと着地を頻繁に繰り返す運動や、長距離を走るマラソンなどは足にかかる負担も大きくなりがちです。
関連記事:アキレス腱が痛いのは病気?マッサージや対処法を紹介
痛風でかかとが痛くなることがある?
痛風とは、結晶化した尿酸が体内に留まり、さまざまな部位に痛みを生じさせる病気のことです。
その名の通り「風が吹くだけでも痛い」と感じるほど強烈な痛みが現れることもあり、尿酸値が高くなると痛風の発作が起こりやすくなります。
一般的に痛風と聞くと、足の親指の付け根が腫れ強く痛むというイメージがありますが、これ以外にも以下の部位などにも痛みが現れる場合があります。
- 足首
- 足の甲
- くるぶし
- 膝
- 手
- かかと
そのため、もともと痛風の持病がある方、もしくは健康診断で尿酸値が高いと指摘があった方などは、かかとが痛む場合に痛風の発作が起こっている可能性も否定できません。 
かかとの痛みと更年期の関係

40代から50代の更年期にさしかかると、かかとの痛みが現れることも少なくありません。
痛みの直接的な原因は、足底筋膜炎を発症しているケースが多いのですが、特に更年期の女性はホルモンバランスの変化によって骨格のバランスが崩れることがあります。
これによって体重を支える足の裏に負担がかかり、足底筋膜炎を発症する可能性が高くなるのです。
また、女性ホルモンの減少によって筋肉の量も減っていき、関節を安定させる力も弱くなってしまいます。
その結果、特に負担のかかる足の骨格に歪みや変形が生じ、かかとが痛む原因にもなります。
関連記事:膝の下が痛い人必見!原因や痛みやすい人の特徴や治療法を解説
かかとの後ろが痛いときの原因は?
かかとの後ろの部分に痛みを感じる場合には、アキレス腱炎を発症している可能性が考えられるでしょう。
アキレス腱は、腓腹筋やヒラメ筋などから伸びる複数の腱で構成されており、かかとの骨につながっています。
運動のしすぎや無理な力がアキレス腱に加わると炎症を引き起こし、かかとの後ろからふくらはぎの下部分にかけて痛みが生じることがあります。
アキレス腱が炎症している状態で無理に運動を続けると、最悪の場合アキレス腱が断裂し歩行ができなくなるケースもあるため無理は禁物です。
かかとの痛みへの対処法

かかとの痛みが現れた場合、症状を和らげるためにはどういったことが大切なのでしょうか。
正しい対処法をご紹介します。
休息
かかとに痛みが現れる場合、骨や軟骨、腱などの組織に炎症が起こっているケースがほとんどです。
この状態で痛みを我慢しながら無理に足を動かしたり、大きな負荷をかけたりするとさらに状態を悪化させる可能性があるため、まずは安静にすることが大切です。
ストレッチ
かかとの痛みを防止するためには、運動の前にストレッチを行うことが大切です。
特に、かかとに繋がっているアキレス腱は急に動かすと断裂する危険もあるため、入念なストレッチは欠かせません。
また、日常的にストレッチを行うことで筋力も強化され、関節を安定的に保護することにもつながります。
足に合った靴を履く
極端に大きい、あるいは小さすぎる靴を履いていると、体重を支える足のバランスが崩れ過度な負担がかかります。
また、ソールの薄い靴やクッション性の低い靴も、かかとに負担が集中し痛みの原因になることがあります。
適切なサイズの靴を選ぶことはもちろんですが、長距離を移動する際には土踏まずをサポートしてくれるアーチサポートのソールや、クッション性の高い靴を選ぶことも重要といえるでしょう。
体重管理
体重が増加すると足への負担も増大し、かかとを痛める原因になります。
バランスの良い食生活で摂取カロリーのコントロールに気を付け、適度な運動も継続しながら体重をコントロールしましょう。
ただし、かかとを痛めている状態で長距離のウォーキングやランニングを行うと状態を悪化させるため、足に負担のかからない筋力トレーニングや水泳などからはじめてみるのもおすすめです。
整形外科での治療
かかとの痛みの根本原因を解消するためには、整形外科で治療を受けることがもっとも有効で確実な方法といえるでしょう。
クリニックによっても対応している治療法はさまざまです。
- アーチサポートインソールのような装具療法
- 痛み止めの飲み薬
- 湿布といった薬物療法
これらを行いながらリハビリを繰り返していくケースが多いでしょう。
また、より高い効果が見込める治療法として「体外衝撃波治療」があります。
これは、医療用に調節された特殊な衝撃波を患部に照射することで、痛みを伝える神経物質を減らし、同時に炎症した組織の再生を促し慢性的な痛みを緩和するというものです。
体外衝撃波治療には拡散型と集束型の2種類がありますが、集束型の方がより高い効果を期待することができます。
足底筋膜炎に効くマッサージ

かかとの痛みを引き起こすことの多い足底筋膜炎を予防したり、痛みを緩和したりするために自宅で手軽にできるマッサージもあります。
- 椅子または床に座った状態で左右いずれかの膝を曲げる
- 足の指を手でつかみ、手前側に反らす
- 反対側の手で足の裏を1分ほどマッサージする
足の指を反らすときには力を入れすぎず、土踏まずの腱が伸びた状態をキープしてください。
また、かかとに痛みがある場合には、無理に強い力で揉まないように注意してください。
かかとの痛みならイノルト整形外科 痛みと骨粗鬆症クリニックへご相談ください
かかとに痛みを感じる場合、考えられる原因はさまざまで簡単に判断できるものではありません。
早い段階で症状を緩和するためには、治療実績が豊富で多様な治療法に対応している整形外科クリニックを選ぶことが大切です。
イノルト整形外科 痛みと骨粗鬆症クリニックでは、今回ご紹介した足底筋膜炎やアキレス腱炎などさまざまな疾患の治療に対応しています。
薬物療法やリハビリテーションはもちろんのこと、体外衝撃波治療の設備も集束型も拡散型も両方取り揃えております。
患者様の状態を見ながら、最適な治療法をご提案することができます。
まとめ
かかとの痛みを放置しておくと炎症が重症化しさらに強い痛みが現れたり、痛みの範囲が拡大していく可能性もあります。
また、痛みを感じた場合には無理に動かしたり負担をかけたりするのは禁物で、安静にすることも心がけましょう。
かかとの痛みが気になっているものの、原因がはっきりと分からず不安に感じているという方は、ぜひ一度イノルト整形外科 痛みと骨粗鬆症クリニックへご相談ください。
膝の再生医療は効果なし?保険適用はいつから?

膝に強い痛みがあり、歩いたり走ったりするのが辛い場合、膝関節の内部に炎症が生じている可能性があります。
これを治療するためにはさまざまな方法がありますが、日常生活に支障をきたす心配がないのが「再生医療」です。
再生医療について調べてみるとネガティブな意見を目にすることもありますが、それは本当なのでしょうか。
気になる再生医療の費用や保険適用の可否についても詳しくご紹介します。
◆イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら◆
膝の再生医療とは?
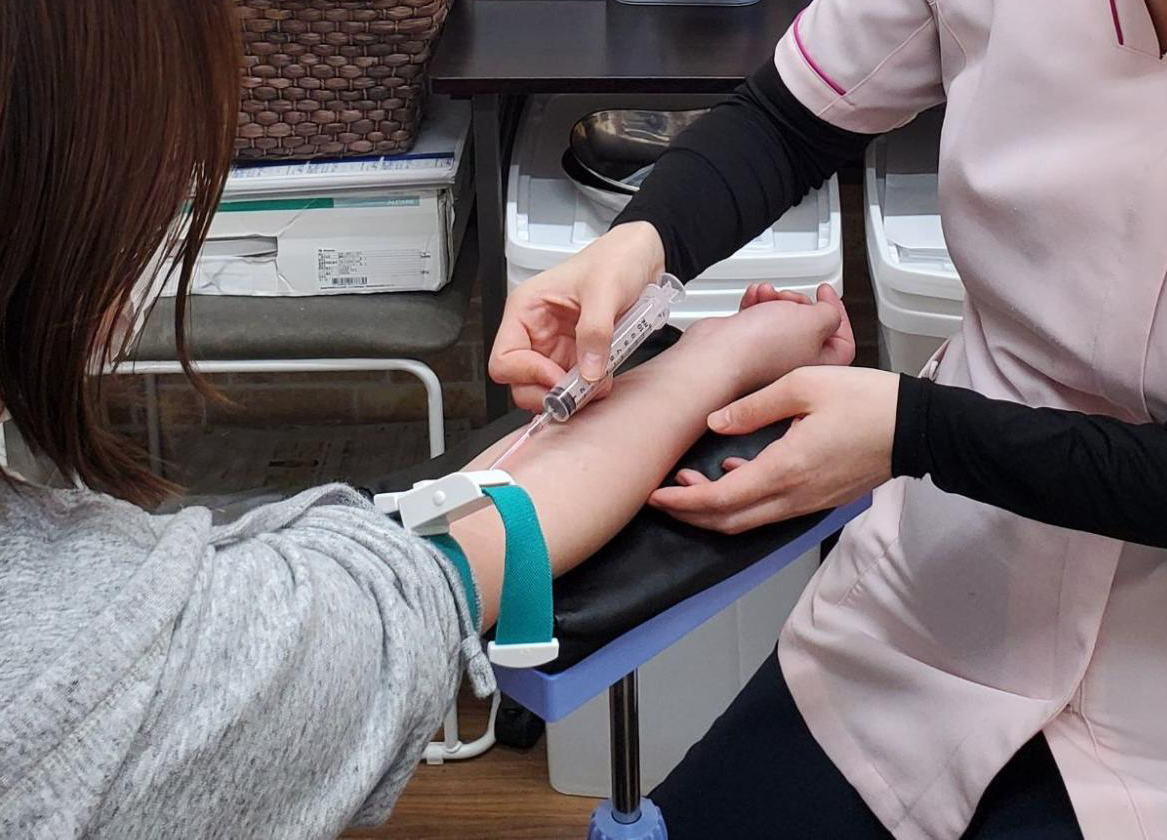
再生医療とは、患者様自身から取り出した細胞や人工的に培養した細胞などを利用し、病気やケガによって損傷した組織の再生を促す治療法です。
たとえば、採取した組織から幹細胞を抽出し、それを培養したものや血液から血小板を抽出したものを再び体内に注射するといった治療法があります。
このような治療方法は、外科手術に比べて、患者様にかかる負担を大幅に低減できます。
膝の代表的な疾患である変形性膝関節症においても、再生医療は有効な治療法です。
抽出・培養した、自らの血小板や幹細胞を患部に注射することで、痛みを緩和します。
変形性膝関節症の治療は、比較的症状が軽度の場合には、運動療法や食事療法による体重コントロール、リハビリなどが選択されるケースが多いです。
しかし、症状が進行し膝関節の変形が見られる場合には、外科手術や再生医療が用いられるケースが多いのです。
関連記事:膝の痛みの場所別原因まとめ|突然ズキズキ痛むのは危険?
膝の再生医療の種類
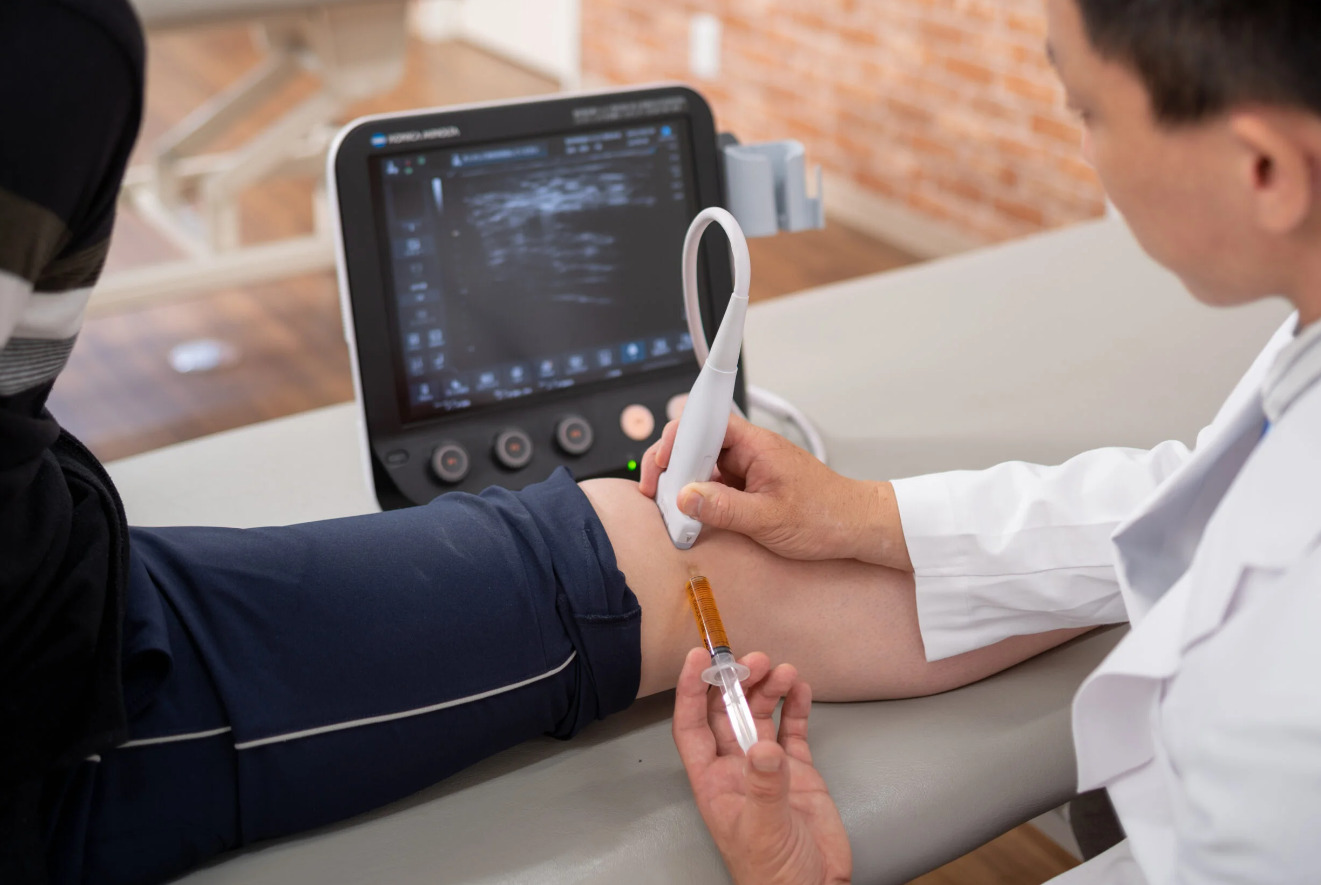
一口に再生医療といってもさまざまな種類があります。
膝の再生医療において選択肢となる再生医療の種類は以下の通りです。
- PRP(多血小板血漿)療法
- APS(自己タンパク質溶液)療法
- 成長因子療法
- 幹細胞治療
- 骨軟骨柱移植術
- 自家培養軟骨移植術
各治療法についてご紹介しましょう。
PRP(多血小板血漿)療法
PRPとは 多血小板血漿 ともよばれ、私たちの血液のなかに含まれる血小板を濃縮させた体液です。
患者様本人から少量の血液を採取し、遠心分離によって多くの血小板を抽出し、PRPとして膝関節内に注入することで、炎症が緩和し痛みの改善が期待されます。
通常、何度も治療が必要になります。
白血球の量で、部位による使い分けられる場合もあります。
APS(自己タンパク質溶液)療法
APS療法も、患者様自身から採取した血液を使用する再生医療です。
従来のPRP療法を、より高濃度に濃縮させ関節向けに特化した治療法です。
これを膝関節内に注入することで、炎症を引き起こす原因物質のバランスを整え、症状を軽減できます。
PRP療法の中でも一度で十分に効果が期待できるのが大きな特徴です。
成長因子療法
PRPの血小板の殻を取り除き、細胞成分を取り除いて、APSでも大きな効果を発揮する血小板に含まれる成長因子のみ高濃度で抽出し、関節に注射する治療法です。
APSと同様に1回の治療で十分に効果を期待できますが、細胞成分を取り除いているため、PRP療法のように注射後の痛みや腫れといった副作用がほとんどないのが大きな特徴です。
まとめて2回分など一気に注射をすることも可能です。
幹細胞治療
幹細胞治療は、体内から少量の脂肪や滑膜を取り出し、そこの組織に含まれる幹細胞を数個から数千万~1億個程度まで培養し、膝関節内に注入する治療法です。
主に腹部から脂肪を取り出すことが多く、幹細胞を注入することで損傷した膝軟骨を再生させたり、病気の進行を抑える効果が期待できます。
幹細胞治療は再生医療のなかでも代表的な治療法のひとつです。
骨軟骨柱移植術
骨軟骨柱移植術は、自分の膝の正常な骨と軟骨組織を細い円柱状に何本もくり抜き、膝関節内の軟骨が損傷した部分に移植する治療法です。
正常な骨を物理的に移植するため高い効果が期待できますが、医学的なリスクの観点から大きな骨をくり抜くことはできません。
また、前述までの治療法とは異なり、関節鏡手術で皮膚を切る範囲は狭いものの、入院し全身麻酔で手術が必要になります。
やや治療のハードルが高くなるのと、技術的に優れた整形外科医を見つけるのに苦労します。
また、広範囲の軟骨損傷には不向きな治療法です。
自家培養軟骨移植術
自家培養軟骨移植術とは、患者様自身から少量の軟骨組織を採取し、それを培養してシート状にしたものを、膝関節内に移植して縫いつける治療法です。
シート状の移植なので、欠損が比較的大きい場合でも治療に対応できる可能性があります。
しかし、こちらも骨軟骨柱移植術以上に、技術的に信頼のおける整形外科医を探して手術を受けるのはかなり大変です。
入院期間も長く、手術でも皮膚を大きく切るといったように、再生医療の中でも最も大掛かりな治療法といえます。
膝の再生医療のメリット

変形性膝関節症をはじめとした膝関節の疾患は、再生医療以外にも、外科手術や保存療法などさまざまな治療法があります。
そのなかで、再生医療を選ぶことでどういったメリットがあるのでしょうか。
- 拒否反応が起こりにくい
- 日帰りで処置を受けられる
- 治療直後から普段通り生活できる
- 治療痕が残りにくい
再生医療のメリットを詳しく紹介しましょう。
拒絶反応が起こりにくい
薬物療法や外科手術の場合、治療後に重篤な副反応が出たり、後遺症が残ったりといったリスクを伴います。
しかし、再生医療では自分自身の血液や組織、あるいは骨・軟骨の一部を採取して活用するため、上記のような拒絶反応が起こりにくく安全性が高いというメリットがあります。
日帰りで処置を受けられる
PRP療法やAPS療法、成長因子療法、幹細胞治療など手術を伴わない再生医療は、自分の血液や組織を取り出し、再び注射をするという治療法のため負担が少ないです。
入院せずに最短で1~2回の通院で治療を受けることができます。
仕事などで忙しく長期間の休暇が取得しにくい方や、入院が難しい状況の方でも、安心して選択できる治療法といえるでしょう。
治療直後から普段通り生活できる
移植手術以外の再生医療では入院が一切必要なく、注射を打った後は普段通りの生活に戻ることができます。
仕事が忙しく休暇が取得できない方はもちろん、家族に負担をかけたくないという方にとってもメリットの大きい治療法といえるでしょう。
治療痕が残りにくい
PRP療法やAPS療法、成長因子療法、幹細胞治療は注射をするだけで処置が完了するため、大きな治療痕が残らず目立ちません。
関連記事:膝の痛みで悩んでいる人必見|症状別にわけた原因と治療方法を解説
膝の再生医療の費用相場
膝の再生医療を受ける場合、気になるのは費用の問題です。
クリニックによっても費用は異なる場合がありますが、どの程度の相場なのでしょうか。
今回はPRP療法とAPS療法、成長因子療法、幹細胞治療の費用相場をご紹介します。
PRP療法:1回あたり3万円~
PRP療法は健康保険が適用とはならず全額負担の自由診療です。
1回の治療にかかる費用は片側の膝で3万円程度、両膝の場合は5万円程度が相場となっており、4週間程度のスパンを空けて3回程度治療を受ける必要があります。
そのため、少なくとも9万円から15万円程度の費用がかかります。
しかし、膝の状態によっては治療の回数が増える可能性もあるでしょう。
APS療法・成長因子療法
APS療法や成長因子療法もPRP療法と同様、健康保険が適用されず自由診療です。
治療にかかる費用は30~40万円程度が相場となっており、両膝を治療する場合にはその倍の治療費がかかります。
ただし、PRP療法とは異なり1回の治療で済むため、通院の回数は少なくて済みます。
幹細胞治療
幹細胞治療では細胞を実際に取り出し、1カ月間掛けて数個の幹細胞を最大1億個くらいまで培養して関節に戻すため、200~400万円程度の費用がかかります。
これは、手術を伴う再生医療である、自家培養軟骨移植術と同等程度になっています。
関連記事:膝の下が痛い人必見!原因や痛みやすい人の特徴や治療法を解説
膝の再生医療の保険適用はいつから?

膝の再生医療には数十万円単位の高額な費用がかかることから、今後健康保険の適用対象になる見込みはないのか疑問に感じる方も多いでしょう。
上記でも紹介した通り、PRP療法、APS療法、成長因子療法、幹細胞治療など手術を伴わない再生医療は現時点では自由診療となっており、いつ頃保険が適用されるかは未定の状態です。
医療費を抑制したい国の狙いからすると、今後もこれらの再生医療が保険適応になる可能性は限りなく低いと予想しております。
膝の再生医療は効果なし?デメリットは?
膝の再生医療について調べてみると、特にPRP療法とAPS療法は入院することなく手軽に受けられる反面、「効果はない」といったネガティブな意見を目にすることもあります。
また、メリットばかりではなくデメリットがあることも事実です。
- 自由診療のため治療費が高め
- 安定した効果を得られない場合がある
- 持続的な治療が必要
入院を必要としない再生医療を選択するにあたって、覚えておきたい注意点を詳しくご紹介しましょう。
自由診療のため治療費が高め
上記でも紹介した通り、PRP療法とAPS療法、成長因子療法、幹細胞治療は、健康保険が適用されず自由診療となります。
全額自己負担のため、少なくとも数万円から数百万円と、保険診療と比べると高額な治療費がかかり、経済的な面で治療を躊躇する方も少なくありません。
しかし、安かろう悪かろうという言葉があるように、安い治療にはそれなりの訳があります。
保険診療には、何十年も前に保険診療として認められてから、何も進歩していない整形外科医療ばかりが残っています。
ここ20年以内に整形外科医療として国内に入ってきた治療法は、痛み止めなどの薬剤を除いてほとんどが保険適応されていないのが現状です。
歯科医療で自費治療を受けないと、たいして新しい良い治療法が受けられないのと同じで、整形外科についても同じような状況になってきたと思います。
安定した効果を得られない場合がある
人工関節手術などに比べると、再生医療は効果の現れ方に、やや個人差が現れやすい傾向にあります。
治療後比較的早い段階で効果を実感できる方もいれば、しばらく時間が経過してから徐々に効果が現れる方、効果が現れたものの短期間でもとの状態に戻ってしまうという方もいます。
すべての方が十分に満足できる効果が見込めるとは限らない点は、十分理解しておく必要があるでしょう。
継続的な治療が必要
PRP療法は、少なくとも4週間程度のスパンを空けながら3回以上の治療が必要です。
APS療法、成長因子療法、幹細胞治療も基本的に一度の治療で済みますが、もとの状態に戻ってしまったときには再び治療を行わなければなりません。
しかし、これは人工関節手術などでも数%は再手術のリスクもありますし、術後のリハビリはかなり努力が必要になります。
イノルト整形外科 痛みと骨粗鬆症クリニックの再生医療外来
膝の再生医療にはさまざまな治療法があり、患者様の状態に応じて最適な治療法を選択する必要があります。
そのためには、膝関節の治療実績が豊富で、多様な治療法に対応しているクリニックを選ぶことが重要といえるでしょう。
イノルト整形外科 痛みと骨粗鬆症クリニックでは、今回ご紹介したPRP療法やAPS療法についても実績があります。
現在は成長因子療法と集束型体外衝撃波治療を組み合わせた、「関節回復APS-FSW療法」という独自の治療法も開発して提案させて頂いています。
成長因子療法療法と集束型体外衝撃波を組み合わせることで、即効性と長期持続効果が期待できます。
膝の強い痛みが持続している方は、再生医療外来のあるイノルト整形外科 痛みと骨粗鬆症クリニックに一度ご相談してみてはいかがでしょうか。
まとめ
膝関節は日常生活において負担がかかりやすい部位であり、加齢や体重の増加、立ち仕事、スポーツなどが原因で負傷することがあります。
多くの場合、膝関節の内部にある軟骨がすり減り、骨同士が接触することで強い痛みを生じさせ、さらに悪化すると関節そのものが変形し、歩行が困難になることもあります。
このような状態になる前に、膝に慢性的な違和感や痛みを感じた場合には、できるだけ早めにクリニックを受診しましょう。
今回ご紹介した再生医療は、手術をすることなく日帰りで治療を受けられるものも多いため、治療に不安を感じている方にもおすすめの方法といえます。
保護中: どこにも書かれていない交通事故治療の10のポイント(当院で治療中の方限定)
ハイドロリリースの名医
ご覧いただきありがとうございます。
イノルト整形外科 痛みと骨粗鬆症クリニック院長の渡邉順哉です。
最近、テレビやSNSのおかげもあってか徐々に認知が広まってきているハイドロリリース。
少しずつ受けられる医療機関も増えてきているようです。
そこで、今回はハイドロリリース(筋膜リリース注射)についての名医についてお伝えしたいと思います。
そもそも名医とは何でしょうか?
調べてみると「優れた医者」と出てきます。
ハイドロリリース(筋膜リリース注射)の優れた医者とは何でしょうか?
年間3000件以上をこなす院長が個人的見解になります。
ハイドロリリース(筋膜リリース注射)は、実績と結果が全てです。
ハイドロリリース(筋膜リリース注射)を希望で来院される方も少なくありませんが、
正直なところ毎日通院されている方の中にもハイドロリリース(筋膜リリース注射)を提案して喜ばれるケースの方が圧倒的に多いです。
色々な医療機関をホームページを見ていると、肩こりに対してのみ行っている病院も少なくありません。
ハイドロリリース(筋膜リリース注射)名医というのは、ハイドロリリースさまざまな部位の症状に対して的確に提案して、しっかり効果を出せるかだと思います。
私が自己研鑽のために買って読んでいるハイドロリリース(筋膜リリース注射)の教科書を書いている先生やハイドロリリースの講演している先生などは、ここにも効くのではないかと試されては実績を出しているので、まさに名医だと思います。
私は、教科書に載っているレベルで治療のレパートリーを増やしているだけで、そのような名医にはなれてはいませんが、日本トップレベルの治療件数で技術知識レベルを上げ、少しでも追いつきたいと思っています。
肩こりだけじゃない、五十肩、腰痛、胸郭出口症候群、手根管症候群などなど・・・
ハイドロリリース(筋膜リリース注射)で治療可能な痛みや痺れはたくさんあります。
もっともっとハイドロリリース(筋膜リリース注射)の良さを日本全国に伝えていきたいと思います。
↓↓↓↓↓↓↓↓↓↓↓もっとハイドロリリース(筋膜リリース注射)について知りたいという方はこちら↓↓↓↓↓↓↓↓↓↓
<ドラゴン桜>半月板損傷とP R P療法
突然ですが「ドラゴン桜」の第2話を見ましたでしょうか?
いつでもご覧いただきありがとうございます。
イノルト整形外科 痛みと骨粗鬆症クリニック院長の渡邉順哉です。
半月板損傷
と
P R P療法
ご存知でしょうか?
最近、ドラゴン桜というドラマが始まりました。

私は知らなかったのですが、複数の患者様からドラマでも再生医療のP R P療法が出てきましたとお話しを頂きました。
ドラゴン桜ではバトミントンの強い高校生の女の子が膝を怪我してしまい
整形外科での診察、MRIの結果、半月板損傷だったことが発覚します。
整形外科の医師からは、P R P療法という患者自信の血液から抽出した血小板を患部に注入し、損傷した部位の修復を促進する治療として勧められていました。
P R P療法は再生医療法により厚生省の認可を得た医療機関でのみ注射が可能になります。
以前には楽天イーグルスに復帰した田中将大投手が肘にP R P療法を行って投手に復活したことで世間に知られるようになりました。
その後も、スポーツ界を中心に自由診療として広く使われてきましたが、今回テレビドラマで千葉大学病院の整形外科医師が半月板損傷の治療に勧めたことで、私は今後流行るのではないかと確信しています。
なぜなら、テレビの宣伝効果とはとても力があり、ハイドロリリースがテレビで取り上げられる度に検索数とハイドロリリースを目的として来院される患者さんが爆発的に増える経験が何度もあるからです。
私自身、膝専門で関節鏡や人工関節の手術を行ってきた整形外科医で、自ら膝を痛めて再生医療を取り入れたりし、趣味の空手に復帰するために自分の身体で実証しながら、患者様に同じものを勧めているので、患者様の納得感も違います。
より治る治療を今後も提供して参ります。
もっと詳しくは話を聞きたい方は是非私の元に一度足を運んでみてはいかがでしょうか?
イノルト整形外科 痛みと骨粗鬆症クリニック 院長 渡邉順哉
骨密度が正常なのに骨粗鬆症ってどういうこと?
いつもご覧いただきありがとうございます。
イノルト整形外科 痛みと骨粗鬆症クリニック院長の渡邉順哉です。
こちらのページは沢山の方にアクセスを頂いており、ありがとうございます。
骨粗鬆症についてもう少し分かりやすく解説した「骨粗鬆症専門外来」のページもご用意しておりますので、こちらも合わせて是非ご覧ください。
▶︎イノルト整形外科 痛みと骨粗鬆症クリニックの骨粗鬆症専門外来
骨粗鬆症をもっと詳しく知りたい方はこちら!毎日、骨粗鬆症マニアの院長が呟いています。
当院の骨粗鬆症撲滅にかける想い
今回は、骨密度が正常なのに骨粗鬆症と診断される方が増えてきています。
現在もイノルト整形外科 痛みと骨粗鬆症クリニックが最も力を入れて取り組んでいるのが骨粗鬆症診療ですが、 さらに今後一番力を入れていきたいと思っているのも骨粗鬆症です。
何故、私が骨粗鬆症にこだわるかというと、本気で骨粗鬆症を日本から撲滅したいと思っているためです。
実は、骨粗鬆症による大腿骨骨折が先進国で増えている国がひとつだけあって、その国は日本なんです。
日本人の死因はガンが断トツトップですが、このガンの検診率は世界的にみても先進国の半数くらいで40%程度とかなり酷いと言われています。
実は、99%以上が骨粗鬆症が原因である大腿骨骨折の死亡率もガンとほぼ一緒です。
しかし、骨粗鬆症の検診率はどうでしょう? 一番良い県でなんと15%。神奈川県に関してはワースト3位の1%です。
骨粗鬆症は女性の場合、平均60代で、早い方だと40代からなってしまいます。
男性でも平均85歳頃には骨粗鬆症になります。
ガンと違い、誰でも年齢を重ねれば掛かってしまう病気、それが骨粗鬆症です。
こう聞くと、骨粗鬆症は加齢でしょ?なったもんは仕方ないんじゃないの?どうせ治せないんでしょ? とおっしゃる意見を良く効きます。
これは、私は国や学会の啓蒙不足としか言いようがありません。
知らないものはしょうがない、そう思われるのも当然と思います。
しかし、骨粗鬆症は治療することで、十分骨折を予防することが出来ます。
特に骨粗鬆症になりそうな段階で見つけて、早期治療しておくことで、そんな大変な治療をせずに済むことが多いです。
例えば、ガンの場合、早期ガンであればその部分だけ内視鏡で小さく切り取って終わりですが、進行してから見つけても臓器丸ごと取り除く必要があったり、もう手遅れの場合があります。
骨粗鬆症も同じです。 よく背中が丸まってきて背が縮んできたら骨粗鬆症を調べましょうと啓蒙されていることがありますが、その時点では背骨が潰れ場合によっては重症な骨粗鬆症になっている状態です。
その状態から治療してもなかなか良くなりませんし、骨粗鬆症の治療にはかなり時間が掛かりますので、骨が強くなっていく過程でまた骨折を繰り返してしまい段々と動けなくなっていく方、全然珍しいことではありません。
こうなる方の多くは70代以降で、恐らく10年、20年前に何らかの兆候が認められるはずです。
例えば、血液検査では骨がどれだけ壊されやすい状態にある方、栄養状態が悪い方、卵巣や腎臓などの病気を患っている方など、これらは40~50代の頃にはすでに骨密度が下がり始めているケースが多いです。
そこで、精密検査さえしておけば、その時点で治療を開始していれば、背骨が潰れて背中が丸まったりせずに済むのです。
10年前に出会っていれば、今頃背骨はまっすぐのまま生活できていたのに、と悔やまれる方に大勢出会ってきました。
私は心の底から、こういった方を減らしていきたいと思っています。
▶︎イノルト整形外科 痛みと骨粗鬆症クリニックの骨粗鬆症専門外来
骨粗鬆症治療に必要な3つのこと

では、ただただ骨粗鬆症の検査を受けておけばいいんでしょうか?
ここで、私は注意してもらいたことがあります。 私はよく患者さんに骨粗鬆症の検査はしていますか?と聞きます すると下のような答えが返ってくる場合があります 。
「糖尿病で通院している内科でビタミンDは処方してもらっているが調べてはいない」
「足の骨を数年前に測って大丈夫でした」
「先日、手首で骨密度を調べて問題ありませんでした」
「毎年、腰と大腿骨の骨密度を調べてもらっていて、徐々に下がってきていますが、今のところ骨粗鬆症にはなっていないです」
骨粗鬆症を本気で取り組んでいる私からすると、どれも不十分です。
何が骨粗鬆症に本気で向合うために必要なのものは以下の3つ。
- 骨密度検査
- 骨折の確認
- 血液検査
これら3つについて解説します。
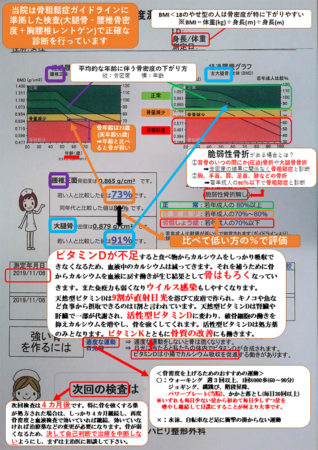
①骨密度検査
骨粗鬆症を診断するには、現在は腰の骨と大腿骨(股関節)の骨密度検査は必須です。
手首で調べる骨粗鬆症検査は腰の骨と大腿骨で調べる機械がない場合には手でも調べないよりは良いよというものです。
なぜ、手首ではなく、腰や大腿骨なのかというと、手首の骨折だけでは腰や大腿骨の骨折と比べると将来の寿命にはあまり大きな影響がないという統計データがあります。
より寿命に大きく影響する部位の骨密度を図りましょうというのが、骨粗鬆症の検査の大前提です。
ましてや、足で測る検査は、薬局などでお試し検査程度で調べるならまだしも、診断・治療には使わないようにと言われている検査になります。
(当院でも比較したところ、大腿骨・腰椎骨密度と足の数値は20-30%も違うケースも珍しくなく、当てにしてはいけないことが良く分かりました。)
未だに、検査機のコストなどの問題で、足や踵だけで検査する医療機関があることはとても残念に思います。
②骨折の確認

いいえ、待って下さい。 もう一つ、骨粗鬆症の診断に必要なものは、骨折の確認です。
あまり知られていませんが、骨密度が正常でも、今までに骨折があるかないかで診断される場合があります。
まさに骨密度が正常な骨粗鬆症というものです。
大人になってから例えば肋骨や手首の骨や足首や肩の骨を折ったとしましょう。
骨折の経験がなければ、腰や大腿骨のいずれかの骨密度が70%を下回った時点で骨粗鬆症という診断となります。
しかし、このような骨折を起こした場合、骨密度が80%を下回ると骨粗鬆症という診断に基準が厳しくなります。
では、骨折の経験がないし、骨密度が正常だから大丈夫かというとまだ早いです。
実は、いつの間にか骨折というものが残っています。 これは、ほとんどが背骨に起きてきます。
骨密度が正常でも、背骨が潰れている場合があり、潰れ方が軽い場合は特に痛みもなく自然と潰れていることがあります。
これはレントゲンを必ず撮るようにしないと分かりません。
レントゲンで、背骨の厚みが最低20%以上潰れていればその背骨は圧迫骨折という診断になります。
実は、一つでも圧迫骨折があれば、いくら骨密度が正常でも、骨粗鬆症という診断になります。
本来はここまでしないと本当は骨粗鬆症なのに、骨密度は大丈夫ということで経過観察になってしまっている方がとても多いのです。
さて、ではなぜ骨密度が正常なのに骨が弱くなり、背骨が潰れるのでしょうか。
これには骨質が関係していると言われています。
骨密度は骨量と言われ骨に含まれるミネラルの量を示しています。 例えれば、鉄筋コンクリートの建物のコンクリート部分に当たります。
これらは骨の強度の70%分と言われています。 要するに骨密度は骨の強度の70%しか担保できていませんよということです。
では残りの30%は何か? それは骨質と言われ、コラーゲンの部分と言われています。
先ほどの鉄筋コンクリートでいう鉄筋部分です。 ビル(骨)で考えれば、簡単ですが、コンクリート部分(骨密度)だけ大丈夫でも鉄筋(骨質)がもろくなっていればビル(骨)は簡単に崩れて(骨折)しまいますね?
実はここ10年ほど前から世界的にこの骨質がとても注目されています。
骨粗鬆症にも3つタイプがあります。
- A.骨密度低下・骨質正常型 50%
- B.骨密度正常・骨質劣化型 30%
- C.骨密度低下・骨質劣化型 20%
骨折しやすい順だとC⇨A⇨Bです。 骨粗鬆症の70%は骨密度が低下し、50%は骨質が劣化していることになります。
全体の30%は骨質だけ劣化し、骨密度は正常という、いわば骨密度正常の骨粗鬆症がなんと30%もあるのです。
実は大腿骨と腰の骨密度だけでは30%の骨粗鬆症の方を見逃していることが分かりました。
骨質劣化型の骨粗鬆症の方で、背骨の圧迫骨折に至っていれば骨粗鬆症と診断できますが、圧迫骨折になるまで骨質劣化型の骨粗鬆症を診断できないのは困りますよね?

そこで、開発されたのがTBS(海綿骨構造指標)という骨質を調べる解析ソフトです。
こちらの解析ソフトを現在の骨密度検査機に導入すると腰の骨の質を調べてくれます。
実はこのソフト数年前に発売されたのですが、導入に数百万円(大腿骨の骨密度検査機がもう一台買える費用)が掛かること。 保険適応になっていないため診療報酬が一切得られない。 といった理由で大腿骨の骨密度検査機を所有している医療機関でもほとんど導入していないのが現状のようです。
イノルト整形外科 痛みと骨粗鬆症クリニックは私が何とか骨質が劣化した方を背骨などの骨折を起こす前に救いたいという思いから、高額で赤字覚悟の上、2021年2月に導入しました。
※導入直前までは、ソフトの費用を回収する目的で患者様から追加で別途費用を頂くことも検討していました。 しかし、結果として希望者が減ることで骨質劣化型の骨粗鬆症の方を見逃すことは本望ではないと考え、現在のところ無償で検査結果を提供させて頂いております。(今後は変更になる可能性があります)
1カ月半以上に渡り、骨質を解析してきた結果、概ね骨密度と骨質は同じような結果になる方が多かったです。
肋骨骨折などを起こしたのに骨密度が正常のため骨粗鬆症と診断されていなかった患者様の中には、骨質だけが著しく劣化している結果を認める方も少なくありませんでした。
実は、今までビスホスホネート製剤で骨粗鬆症の治療を長年続けてきたのに、以外にもTBSの結果から骨質が悪いのが発覚し、ビスホスホネート製剤は骨密度の上昇効果は良いのですが骨質は変えないか場合によっては劣化させてしまうケースもありました。
SERM製剤やビタミンK製剤、場合によってはビタミンB6のサプリなど、骨質を改善しうる薬への変更する判断材料になりました。
今回、TBSソフトを導入することにより、治療方針を決定するための判断材料が増えて、より患者様に合ったオーダーメイドな骨粗鬆症治療を提供することができるようになってきました。
③血液検査

さて長くなりましたが、まだ骨粗鬆症治療に必要な3つ目をお伝えしていませんでした。
それは、血液検査(骨代謝マーカー・ビタミンD・ビタミンK、カルシウム)です。
私はもうこれらを無くして、骨粗鬆症治療は語れないと思っているくらい、無くてはならない検査だと考えています。
特に大事だと思っているのは、骨代謝マーカーのうち、骨をどれだけ壊しやすいかが分かる血液の項目があります。
骨は常に作ったり壊したりを繰り返していますので、どれだけ速いペースで骨を壊すのかどうかというのはとても重要になってきます。
実は、60歳くらいで骨年齢が100歳のような骨密度が極端に低い方は、この骨を壊すという速度がかなり速くなってしまっているケースがとても多いのです。
その原因の多くは、性ホルモンです。 女性は閉経や卵巣の摘出手術により、女性ホルモンが大幅に減ります。
これには個人差が大きく、大幅に減ると、減る前までは女性ホルモンが抑えていた骨を壊す細胞が活発になってきてしまいます。
男性も男性ホルモンが減ると同じような現象が起こります。
実は、この骨を壊す速度というのは、生活習慣など自力での調整はほぼ難しいですが、女性ホルモンに似た薬や、骨を壊す細胞を抑える薬を使うことで、十分に抑えることが出来ます。
その薬により、骨を壊す速度は正常まで抑えることができ、僅かながら徐々に骨密度は改善しやすくなります。
しかし、女性の場合この骨を壊す速度が速まるのは50代前後で来ますから、私はこの時点で定期的にこの検査を受けることを強く推奨しています。
早期に破壊しやすい状態を見つけて抑えた方が、よっぽど簡単な治療薬で済むからです。
途中で治療を止めると、また骨を破壊しやすい状態に戻ってしまうので、一生治療は必要ですが、骨年齢が100歳になってから治療するよりは断然らくちんです。
それ以外にもビタミンDは私も含め足りない方の方が多いのでとても大事です。
腸で食べ物からカルシウムを体内に吸収するビタミンDが足りないと、骨は弱くなりますし、免疫力も低下するのでコロナに罹る心配もあります。
こちらは不足状態に合わせてビタミンDの補充により解決できます。
ビタミンKも体内のカルシウムを骨にくっつけるのに必要なビタミンなので、一度調べておくのは大事です。
ビタミンDと比べると不足している方は少ないですが、足りていない場合は処方薬により骨の質を改善できます。
それ以外にもビタミンDが不足しているのに、血液中のカルシウムがやけに多い場合があります。
その場合は、副甲状腺ホルモンを大量に作ってしまう腫瘍が副甲状腺に出来ている場合があり、それにより骨が弱くなるため、場合によっては副甲状腺の腫瘍を摘出する手術が必要になる場合があります。
まとめ
まだまだ、骨質を調べる血液検査もあり、今後の課題として考えています。
イノルト整形外科 痛みと骨粗鬆症クリニックを選んで来て頂ける方に、今後もより良い骨粗鬆症診療の提供を目指して参ります。
今回は今までで一番長い内容となりましたが、日本の骨粗鬆症診療を少しでも良くしていければと思い投稿してみました。
イノルト整形外科 痛みと骨粗鬆症クリニック院長 渡邉順哉




