閉経後骨粗鬆症の診断と治療
閉経後に骨粗鬆症になりやすくなるメカニズムとは?
女性は閉経を迎えると、女性ホルモンの分泌が減少します。これにより骨粗鬆症を発症しやすくなるのです。
女性ホルモンのひとつ、エストロゲンは骨の健康を保つのに深く関与しています。簡単にいうと人間の骨は、古い骨を取り壊す「破骨細胞」と、新しい骨を作る「骨芽細胞」の働きによって、常に健康な状態に保たれています。通常、エストロゲンはこの2つの細胞に作用しています。
女性ホルモンの分泌量が減ると破骨細胞の働きが盛んになり、骨芽細胞の働きが追いつかなくなってしまいます。そのため、骨量や骨密度が減って骨がスカスのカになってしまいます。この状態を「閉経後骨粗鬆症」といいます。
骨の強度が低下するため、簡単に骨折しやすくなり、場合によっては何もせずとも折れることがあります。特に高齢者の場合、さらに骨粗鬆症が悪化していくため、背骨や大腿骨を骨折することでかなり高い確率で寝たきりになるリスクが高くなるので、注意が必要な状態です。
研究データにより、骨粗鬆症により背骨や大腿骨を骨折すると寿命が短くなることがわかっています。それは、背骨が圧迫骨折を起こしたり、大腿骨を骨折したりすると、健康寿命が縮まるからです。特に骨粗鬆症により大腿骨を骨折すると、がん以上に寿命が短くなるというデータもあります。
女性が閉経後に骨粗鬆症にならないための予防方法は?
まずは、適度な運動をすることです。運動は筋肉を鍛える効果だけでなく、骨に刺激を与えて強化したり、再生を促したりする効果もあります。元々運動習慣がない方は、無理のない範囲でウォーキングやジョギングなどから始めてみましょう。慣れてきたら、これらの運動は荷重により下肢の骨に適度な物理的な刺激を与えるので、骨を強くするのに適しています。
有酸素運動に加え、筋力トレーニングを行なうと良いでしょう。腹筋や背筋などの体幹の筋力や大腿四頭筋やハムストリングスや大殿筋などを鍛えるのも良いでしょう。これはフィットネスジムでも良いですが、毎日自宅でやって頂くだけでも効果があります。ポイントは翌日もしくは翌々日に辛くない程度の筋肉痛が出る程度の負荷を与えることで、筋力は向上しやすくなります。筋力を鍛える場合は、タンパク質やビタミンの十分な摂取も大事になります。
骨に必要な栄養素を日々十分摂取することもとても大切です。特に不足しがちで、積極的に摂取したい栄養素はカルシウムと、カルシウムの吸収を助けるビタミンDになります。カルシウムは乳製品や大豆製品に多く含まれているので、積極的にとりましょう。またビタミンDは魚介類や卵、乳製品などに多く含まれています。そのほか、ビタミンK、タンパク質、ビタミンB群(B6、B12、葉酸)、マグネシウムも骨の健康を守るために必要です。
ビタミンDを増やすために、日光を浴びることも大切です。日光を浴びると体内でビタミンDの生成が促されます。そのため毎日30分程度は散歩をするなど、習慣化すると良いでしょう。ただし日焼けやシミを防止するためや、日中の外出が難しいなどで日光を浴びるのが難しい場合は、毎日魚を食べたり、サプリメントでビタミンDを摂取すると良いでしょう。
骨密度はどうやって調べるのですか?
骨密度は多くの場合整形外科で測定して判断します。閉経が近くなったら、最低年に1回は整形外科で骨密度を測定してもらうと良いでしょう。ときどき「去年測定して問題なかったらから今年は検査をしなくても大丈夫」という方がいらっしゃるのですが、女性の50代は人生で最も骨密度が急激に落ちやすい時期です。そのため閉経以降は、たとえ昨年は問題なくても、少なくとも年に1回は定期的に測定して数値を比較することが重要です。
骨密度を測定するにはいろいろな方法がありますが、できる限り大腿骨と腰椎の骨密度を測定することが大切です。これは、大腿骨や背骨の骨折が寿命に大きく関わってくるからです。骨粗鬆症の診療基準でも原則的に「大腿骨と腰椎の骨密度を測定していずれか低い方の骨密度で診断する」ように取り決められています。そのため、医療機関のホームページを確認して大腿骨と腰椎の骨密度を測ることができる医療機関を受診することが大切です。
閉経後骨粗鬆症の治療
骨粗鬆症の治療のベースは薬による治療が原則です。骨粗鬆症は女性ホルモンが閉経によって分泌量が大幅に減ることが大きな要因になるからです。現在は骨粗鬆症の新薬が数多く登場しており、病状に応じて選択できる幅が増えました。骨粗鬆症治療薬には主に以下の3つがあり、必要に応じて選択します。
1.骨吸収を抑制する薬(骨を壊す働きを抑える)
SERM(サーム)製剤、ビスフォスフォネート製剤、デノスマブ製剤など
2.骨の形成を促進する薬(骨芽細胞が骨を作る働きを促進する)
テリパラチド製剤、アバロパラチド製剤、ロモソズマブ製剤など
3.骨の材料となる薬
ビタミンD3製剤、ビタミンK2製剤、カルシウム製剤、マグネシウム製剤、ビタミンB製剤など
骨粗鬆症の治療の目的は骨密度や骨質を改善させ、骨折を予防することにあります。しかし、薬による治療だけでは骨密度が上がりにくいことも少なくなく、運動療法や食事療法などを行い、骨への物理的刺激を上げたり、骨が作られるための材料となる栄養素を十分に摂取することでより骨密度が上昇しやすくなります。
骨粗鬆症の治療効果判定
骨粗鬆症の治療は、女性ホルモンの減少に伴いほとんどの女性は避けては通れない病気であり一生治療の継続が必要な場合はよくあることです。せっかく治療を始めても、医師の指示通りに服薬を継続できないという人も少なくありません。しかし、骨粗鬆症の治療は、最低4カ月毎でないと健康保険を使って検査することができないことに加え、やはりそれくらいは検査と検査の期間をあけないと骨密度が上がったのか評価が難しいものです。「なかなか治療効果が見られない」「特に痛みなどの症状がないから治療は必要ない」など自己判断せず、あまり構え過ぎず早めに検査・治療を始めて、根気よく継続することがとても大事でになります。
薬を使わない骨粗鬆症の治療は?
確かに、骨粗鬆症と診断された方から「なるべく薬を使わずに治したい」とよく相談を受けます。よく誤解されますが、生活習慣病と呼ばれる糖尿病、高血圧、高脂血症などは、暴飲暴食や運動不足などが主な原因になるため、原因に対して食事療法や運動療法が最も大事になってきます。しかし、閉経後の女性の場合、骨粗鬆症はエストロゲンという女性ホルモンの分泌量が大幅に減ったことが主な原因となっていますので、食事療法や運動療法だけで治療するのは原則難しいと思って下さい。治療薬として、例えばSERM製剤は女性ホルモンに似た薬で骨に主に作用して骨密度が上昇しやすくなります。
編集部 「骨粗鬆症の治療と並行して歯科で治療をすると、顎の骨が壊死(顎骨壊死)する副作用が出る」という話を聞いたことがあります。本当でしょうか?
骨粗鬆症治療薬と顎骨壊死
2000年初期に、歯科業界を中心に大きく騒がれた時期がありました。確かに、ビスフォスフォネート製剤やデノスマブ製剤など強力に破骨細胞を抑え込む薬は、抜歯などの歯科の外科的治療後に顎骨壊死を起こす危険性が、10万人に1人くらいですが起こる可能性があります。この確率は、歯科治療や骨粗鬆症の治療の有無に関わらず同じくらいの確率で起こり、実は大体宝くじで一等が当たる確率と同じです。すでに、「骨粗鬆症の治療は継続しながら歯科治療もしていく必要がある」という公な声明は出されていますが、未だに歯医者さんでは「この薬は危ないから飲んでいたらうちでは歯の治療はやらない」と治療を拒否されるケースが散見されます。骨粗鬆症も歯も同時に治療が必要な方は少なくありませんので、そのような方は骨粗鬆症の治療に寛容な歯医者さんを見つける必要があります。また、すべての骨粗鬆症治療薬が顎骨壊死のような副作用を引き起こすわけではありません。しかし、顎骨壊死は上記骨粗鬆症治療薬による治療中に一旦なると治りが悪いため、歯科外科治療や上記のような骨粗鬆症治療薬の開始のタイミングを調整する必要がある場合もありますので、骨粗鬆症の担当医師に相談すると良いでしょう。
最後に
女性は閉経が近くなったら必ず自分の骨密度を調べてください。日本では検査が必要な年齢なのにちゃんと検査を受けている方はたったの10%程度と非常に低い状況であり、結果的に高齢者の大腿骨や背骨の骨折を大量に招いています。大腿骨と腰椎の骨密度を最低でも毎年検査することに加え、レントゲン検査でいつの間にか骨折がないか、血液検査で破骨細胞や骨芽細胞の働きやビタミンDやカルシウム、タンパク質が不足していないかまで調べることもとても大事です。糖尿病や高脂血症などが骨粗鬆症と密接に絡むケースも多いので、必ず血液検査までトータルで行い、骨粗鬆症のリスクを測定するようにしましょう。一方女性だけでなく、男性にも骨粗鬆症は発症するので、60歳を超えたら測定する習慣をつけましょう。「糖尿病などの基礎疾患がある」「両親のどちらかが骨粗鬆症だった」などの場合には、40~50代でも定期的に検査を受けて頂くことをおすすめします。
骨粗鬆症のまとめ
基本的に骨粗鬆症は自覚症状がないため、いつの間にか発症しているものです。しかし骨粗鬆症を放置すると、将来的に大腿骨や背骨を骨折して日常生活での動作能力が大幅に下げるだけでなく、寿命が短くなります。必ず閉経が近くなったら予防として大腿骨と腰椎の骨密度を測定するとともに、食事や運動に気をつけ、予防を意識するようにしましょう。
膝の痛みを放置すると歩行困難になる恐れも!すぐに受診すべき症状とは?
膝の痛みの原因は?
膝は歩行時は平地で体重の3~4倍、階段昇降で6~7倍の負担がかかるため軟骨が擦り減ってしまいます。そのため、若い頃には何の痛みを感じなくても、加齢とともに痛みを感じる人が増えてきます。
特に、加齢に伴って多くの人が発症するのが「半月板損傷」です。また、半月板損傷が進行したことなどが原因となり、「変形性膝関節症」を発症する方はとても多くいらっしゃいます。
▶膝の再生医療にかかる費用や名医の探し方|保険適用はされる?
変形性膝関節症とは?
変形性膝関節症は、関節においてクッションの役割を果たしている軟骨が加齢とともにすり減り、痛みが生じる病気です。まずは、半月板やクッション(軟骨)がすり減り、炎症が起きて痛みが生じるようになります。
炎症により膝関節の縁に骨の棘のようなものができ、最終的には骨同士が直接ぶつかり合うようになって、関節がさらに変形してきます。
一般的に変形性膝関節症は40代くらいから発症する人が増え始めるとされていますが、スポーツや交通事故などで10代~20代に膝関節を怪我をされた方は30代前後から発症する方も少なくありません。
男女比を見ると、男性より女性の方が多く発症しています。これには、加齢に伴い女性ホルモンが減少することが関係していると考えられています。
女性ホルモンの一種であるエストロゲンは、筋肉や骨、軟骨を健康に保つ働きを担っています。しかし更年期になるとエストロゲンの分泌量が減少し、軟骨が摩耗するスピードも速くなります。そのため男性より女性の方が、変形性膝関節症になりやすいとされています。
▶膝の下が痛い人必見!原因や痛みやすい人の特徴や治療法を解説
変形性膝関節症を放置することのリスク
変形性膝関節症の症状は初期から末期まで分類されます。変形性膝関節症初期では立ち上がりや歩き始めなど、何か動作をするときに違和感や軽い痛みを感じるようになります。
しかし休めば痛みがなくなるのでこの頃はまだ、病気を自覚しない人も少なくありません。変形性膝関節症中期になると正座をしたり階段を上り下りしたりするのが困難になったりします。
ただし、初期でもひどい痛みを感じる人もいるなど個人差が大きいので注意が必要です。
変形性膝関節症が進行していくと膝の変形が目立つようになり、膝がまっすぐ伸ばせず、歩行が困難になることもあります。また、「平地を歩くのも痛い」「O脚またはX脚になる」「膝が腫れる」「歩行時に片足をひきずってしまう」「ゆっくりしか歩けない」といった症状が見られることもあります。
日本人は遺伝的にO脚の方が多く、O脚の方は変形性膝関節症が進行していくと、膝の内側にある軟骨がすり減ってしまい、よりO脚が進んでしまいます。
逆に、欧米人はX脚になりやすいのですが、日本人も少ないですがX脚で外側の軟骨が擦り減ってしまう方もいます。
変形性膝関節症の検査法
普段痛みが出る部位、膝の押して痛みがないか、関節の可動域、腫れの有無、O脚またはX脚の有無などを触診によって調べます。
また、X線(レントゲン)検査や超音波検査を行うほか、できる限りMRI検査を行うことで、軟骨や半月板、靱帯の損傷などがないか確認します。
X線検査や超音波検査だけでは、軟骨や半月板、靭帯などの傷み具合を正確に評価することが難しいため、MRI検査はできる限り撮ることをお勧めしています。
変形性膝関節症の治療
症状が軽い場合には痛み止めの内服薬を服用したり、湿布やクリームや軟膏、ゲル、湿布などの外用薬を活用して、炎症を抑えたりするのが一般的です。特に変形性関節症専用の湿布は非常に優れており、内服薬と同等の効果が期待できます。
膝の関節内にヒアルロン酸を注射したり、痛みがひどい場合にはPRP(多血小板血漿)療法や幹細胞治療のような再生医療の注射を行ったりすることもあります。
また、理学療法士のリハビリテーションを受けて筋力を向上させたり、関節の可動域や歩き方などを改善することもとても重要になってきます。
それらの保存療法でも痛みなどの症状が改善できない場合には手術を検討します。手術には半月板や滑膜に対する「関節鏡手術」、骨を切ってO脚もしくはX脚を矯正する「骨切り術」や、痛んだ関節を金属に置き替える「人工関節置換術」などがあります。
変形性膝関節症の予防
もっとも気をつけなければならないのが肥満です。通常の歩行時では体重の数倍もの負荷が膝にかかるため、体重が重くなればなるほどになればなるほど、膝に対するストレスも増大します。そのため、標準体重を維持するように摂取エネルギーのコントロールを心がけましょう。
膝に痛みがあると「痛いから動きたくない」となりがちなのですが、そうなると膝を支える筋力が落ち、体重増加を招いて、ますます痛みが悪化するという悪循環に陥ってしまいます。そのため積極的に運動することが大事。特に太ももの前面にある大腿四頭筋を鍛えるトレーニングはとても大事です。
その他には、関節の可動域を広げるストレッチや、陸上でのウォーキングのほか、水中ウォーキングやジムの自転車こぎのマシーンによる有酸素運動は膝への負担が少ないためお勧めです。可能であれば週3回以上、1回1時間できると望ましいと思います。
自分で運動を続けることも大事ですが、それ以上に重要なのが、医療機関で理学療法士による運動リハビリを行うこと。
運動リハビリでは筋力の向上や可動域の改善をめざすほか、正しい歩行のトレーニングや、自宅で行う自主トレーニングの指導も行います。
ぜひ、医療機関を選ぶ際には、理学療法士によるリハビリを行っている整形外科を選択しましょう。
最後に
膝に違和感を感じたら、できるだけ早めに膝専門の先生を訪ね、早期にMRI検査まで行うようにしましょう。初期であれば保存療法で済みますが、進行すると歩行が困難になったり手術が必要になったりすることもあります。
必ずMRI検査を行い、総合的に評価してくれる専門医を受診しましょう。また膝に痛みを感じる場合、肥満が原因となっていることも少なくありません。その場合には速やかに減量をはじめ、膝の負担を軽減することが必要です。
変形性膝関節症のまとめ
変形性膝関節症は日本人の国民病ともいわれるほど、患者数の多い疾患です。
痛みがあると「動きたくない」と引きこもりがちですが、そうなると余計に体重が増えたり、筋力が低下したりして、ますます痛みが悪化しやすくなってしまいます。
膝に違和感が見られたら、早めに専門医を受診し、早期に手を打つことが必要です。
骨粗鬆症の初期症状は気づきにくい?骨粗鬆症の原因も解説
骨粗鬆症の初期症状は気づきにくいということをご存知でしょうか?
実は、骨粗鬆症は年齢や性別に関係なく発症する可能性がありますが、初期症状は自覚しにくいと言われています。
健康な骨を保つためには、自分の骨の強度をチェックすることが重要です。
また、骨粗鬆症のリスクを減らすためには、カルシウムやビタミンDを十分に摂取することや、適度な運動をすることも推奨されます。
もし将来的に骨粗しょう症になるのが不安な場合は、早いうちに医師に相談することもおすすめです。
▶︎イノルト整形外科 痛みと骨粗鬆症クリニックの骨粗鬆症専門外来はこちら
骨粗鬆症になる原因とは

骨粗鬆症は、骨の密度が低下し、骨の強度が低くなる病気です。
骨は、カルシウムやリンなどのミネラル質が豊富に含まれており、運動や食生活などの生活習慣によって形成されます。
しかし、骨粗鬆症になる原因は、様々な要因によると考えられています。
一つ目は、加齢による骨量の減少です。
年齢を重ねると、骨形成細胞と骨吸収細胞のバランスが崩れ、骨の量が減少します。
女性は更年期以降、特に骨密度の低下が進みやすく、骨粗鬆症になるリスクが高くなります。
二つ目は、栄養バランスの偏りや運動不足です。
骨を形成するためには、カルシウムやビタミンDなどの栄養素が必要です。
しかし、偏った食生活や運動不足は、骨形成に必要な栄養素の不足や骨の刺激不足を引き起こすため、骨密度の低下につながります。
三つ目は、喫煙や過剰な飲酒です。
タバコに含まれるニコチンやアルコールは、骨形成細胞の働きを妨げるため、骨密度の低下につながります。
以上のように、骨粗鬆症になる原因は、加齢や生活習慣によるものが大きく関与しているとされています。
骨粗鬆症を予防するためには、適度な運動やバランスの良い食生活、タバコやアルコールの適度な摂取などが重要となります。
【参考文献】坂本健二、骨粗鬆症の成因と予防、日本骨粗鬆症学会雑誌、2008年、Vol.7, No.1、pp.11-16。
National Osteoporosis Foundation. What Is Osteoporosis and What Causes It?
▶︎骨粗鬆症の予防対策|食べ物・運動・サプリ・薬などにわけて紹介
骨粗鬆症になりやすい人の特徴

骨粗鬆症になりやすい人の特徴には、加齢、女性であること、身長が高いこと、家族歴、喫煙、飲酒、運動不足などが挙げられます。
骨粗鬆症は、骨量が減少し、骨組織の質が低下することで起こります。
そのため、年齢が上がるほど骨粗鬆症になるリスクが高くなります。
また、女性は男性に比べて骨粗鬆症になりやすく、更年期以降の女性は特に注意が必要です。
身長が高い人も骨量が少ないため、骨粗鬆症になるリスクが高くなるとされています。
また、家族歴がある場合も骨粗鬆症になりやすくなると言われています。
喫煙や過剰な飲酒は骨量の減少に影響を与えるとされており、運動不足も骨粗鬆症の原因となることがあります。
一方、若い人でも骨粗鬆症になることがあります。
これは、若年性骨粗鬆症と呼ばれ、遺伝的な要因が関係していることが多く、ある種の疾患や薬の副作用などが原因となることもあります。
女性が骨粗鬆症になりやすい理由については、更年期以降の女性の卵巣機能の低下によって、女性ホルモンであるエストロゲンの分泌が減少することが挙げられます。
エストロゲンは、骨の形成を促進する作用があります。そのため、エストロゲンの分泌が低下することで、骨量が減少し、骨粗鬆症になりやすくなるとされています。
以上のように、骨粗鬆症になりやすい人には様々な特徴がありますが、適切な予防や治療を行うことで、骨粗鬆症の発症を予防することができます。
【参考文献】NIH Osteoporosis and Related Bone Diseases National Resource Center.
▶︎骨粗鬆症の治療に使用される注射の一覧と効果・副作用について解説
骨粗鬆症の初期症状が気づきにくい理由

骨粗鬆症の初期症状は、非常に気づきにくいとされています。
これは、骨粗鬆症が進行していることに患者自身が気づかないためです。
骨粗鬆症は、骨の中の微小な構造が壊れ、骨密度が低下する病気です。
初期段階では、痛みや腫れなどの明確な症状が現れることが少なく、骨折してしまった場合に初めて気づくことが多いです。
さらに、骨粗鬆症は主に高齢者に発生する疾患であるため、初期症状が現れる年齢も遅いことがあります。
このため、若い人でも骨粗鬆症になることがありますが、初期症状が気づきにくいため、重症化してしまうことがあります。
また、女性は男性に比べ骨粗鬆症になりやすい傾向があります。
これは、女性は閉経後に骨密度が低下しやすく、また、女性ホルモンの減少によって骨の再生が阻害されることが原因とされています。
骨粗鬆症の初期症状が気づきにくいため、定期的な骨密度検査が重要です。
また、予防のために適度な運動や栄養バランスの良い食生活が推奨されています。
参考文献:骨粗鬆症診療ガイドライン 2011. 日本骨粗鬆症学会、日本骨代謝学会、日本整形外科学会、日本内分泌学会、日本リウマチ学会、日本産婦人科学会、日本骨代謝研究会、日本老年医学会. http://www.josteo.com/guideline/2011_guideline.html
National Osteoporosis Foundation. Osteoporosis Fast Facts. https://www.nof.org/preventing-fractures/general-facts/what-women-need-to-know/osteoporosis-fast-facts/
▶︎イノルト整形外科 痛みと骨粗鬆症クリニックの骨粗鬆症専門外来はこちら
骨粗鬆症の症状セルフチェック

骨粗鬆症は、骨の量や質の低下により、骨がもろくなり、簡単に骨折を起こす病気です。
骨粗鬆症の症状は、最初の段階では特に現れないことが多く、痛みや不快感があっても、他の病気と混同されることがあります。
しかし、骨が折れやすくなるため、自然な動きで急激な痛みを感じることがあります。
また、骨粗鬆症の主な発症部位は、腰椎、大腿骨、前腕骨、肋骨などの大きな骨です。
骨粗鬆症の痛みの特徴は、急激な痛みや突然の痛み、常に痛むわけではない痛みなどがあります。
特に、腰椎の痛みは、腰痛や腰椎椎間板ヘルニアと混同されることがあります。
しかし、骨粗鬆症の場合、軽度の外傷で骨折する可能性が高いため、運動や軽い動作でも痛みを感じることがあります。
また、大腿骨や前腕骨など、骨粗鬆症の発症部位では、軽い衝撃でも骨折することがあります。
現在では、身近な医療機関で検査を気軽に受けることができます。
骨密度検査は、骨の厚さや密度を測定し、骨粗鬆症の危険性を評価する方法です。
また、健康的な生活習慣を実践することも重要です。
カルシウムやビタミンDの摂取、適度な運動、喫煙や過剰なアルコール摂取の避け方などが含まれます。
骨粗鬆症は、初期症状がほとんど現れないため、早期発見が重要な病気です。
【参考文献】骨粗鬆症ガイドライン作成委員会編. 骨粗鬆症診断・治療ガイドライン 2015年版 [インターネット]. 2015 [cited 2023 Feb 18].
▶︎骨粗鬆症(骨粗しょう症)はどんな検査をするの?検査方法や診断について
骨粗鬆症の悪化が招く危険性

骨粗鬆症は、骨の質が低下し、骨折や脊椎変形などの重篤な合併症を引き起こすことがあります。
特に高齢者や女性、閉経後の女性に多く発症するため、年齢とともに悪化する傾向があります。
骨粗鬆症の悪化は、骨密度の低下により、骨折のリスクが高まることが最も深刻な問題です。
特に、骨折の多くは転倒などの軽度な外傷で発生するため、日常生活においても注意が必要です。
また、骨粗鬆症による脊椎変形は、身長の低下や背中の痛み、歩行困難などの症状を引き起こすことがあります。
重症化すると胸部や腹部の圧迫などの問題を引き起こすことがあり、生命予後にも関わる可能性があります。
さらに、骨粗鬆症による骨折や脊椎変形の治療は、入院や手術を必要とする場合があり、高い医療費やリハビリテーション期間が必要になることもあります。
そのため、骨粗鬆症の悪化を予防することが重要です。
骨粗鬆症の悪化を予防するためには、適切な運動やカルシウム・ビタミンDの摂取、禁煙、適度なアルコール摂取などが推奨されています。
また、骨粗鬆症のリスクを把握し、早期に検査・治療を行うことも重要です。
参考文献:NIH Osteoporosis and Related Bone Diseases National Resource Center. (2022). What is Osteoporosis?
National Institute of Arthritis and Musculoskeletal and Skin Diseases. (2021). Osteoporosis.
▶︎骨粗鬆症の治療に使用される注射の一覧と効果・副作用について解説
骨粗鬆症にならないための予防について

骨粗鬆症の予防には、適切な栄養素の摂取や運動などが重要です。
カルシウム、ビタミンD、たんぱく質などの栄養素を十分に摂取することで、骨密度を維持することができます。
また、筋肉を鍛える運動も骨粗鬆症の予防につながります。
ウォーキング、ジョギング、筋トレなど、自分に合った運動を続けることが大切です。
さらに、タバコやアルコールの過剰摂取は骨粗鬆症のリスクを高めるため、控えることが望ましいです。
イノルト整形外科 痛みと骨粗鬆症クリニックの関連記事では、骨粗鬆症の予防について食べ物、運動、サプリメント、薬剤などの項目に分けて紹介されています。
たとえば、カルシウムを多く含む食品として、乳製品や海藻、小魚などが紹介されています。
また、ビタミンDは太陽光によって合成されますが、日光に当たる機会が少ない場合は、サプリメントの摂取が必要とされます。運動については、自宅で簡単に行える筋トレの方法が紹介されています。
さらに、骨粗鬆症の治療薬には、骨を強くする効果があるものがありますが、医師の指導のもとでの使用が必要です。
参考文献:食品・栄養学会. 骨粗鬆症予防のための食事と栄養素の摂取 (2018).
International Osteoporosis Foundation. Exercise for Strong Bones (2021).
▶︎骨粗鬆症の予防対策|食べ物・運動・サプリ・薬などにわけて紹介
参考記事:高齢者に多い骨折の部位を解説|治癒期間や手術ができない場合について|西春内科・在宅クリニック
骨粗鬆症の検査や治療は?

骨粗鬆症の検査や治療については、検査から治療まで様々な方法があります。
まず、骨粗鬆症の検査方法には、骨密度測定があります。
骨密度測定は、X線を使って腰椎と大腿骨の骨密度を測定する検査で、骨粗鬆症の診断には非常に重要な検査となります。
その他、骨質を測定する検査もございます。
また、骨粗鬆症の治療方法には、薬物療法や運動療法、栄養療法があります。
薬物療法には、骨を強くする効果のある薬があります。
運動療法には、骨に刺激を与えることで骨量を増やす効果があります。
栄養療法には、カルシウムやビタミンDを積極的に摂取することが大切です。
また、骨粗鬆症の治療には、予防が非常に重要です。
若いうちから適度な運動を行い、カルシウムやビタミンDを含む食品を積極的に摂取することで、骨粗鬆症の発症を予防することができます。
骨粗鬆症については早期発見が重要であり、骨粗鬆症のリスクがある人は、定期的な健康診断や骨密度測定を受けることをお勧めします。
参考文献:骨粗鬆症の診断と治療 (日本整形外科学会)
骨粗鬆症の治療 (日本内科学会)
骨粗鬆症の診断と治療ガイドライン 2015 (日本骨代謝学会)
骨粗鬆症 (厚生労働省)
骨粗鬆症の検査と治療 (順天堂大学医学部附属順天堂医院)
▶︎骨粗鬆症の治療に使用される注射の一覧と効果・副作用について解説
イノルト整形外科 痛みと骨粗鬆症クリニックは骨粗鬆症の治療に特化した専門外来を設置
イノルト整形外科 痛みと骨粗鬆症クリニックでは、骨粗鬆症の治療に特化した専門外来を設置しています。
これは、骨粗鬆症に関する診断や治療について豊富な知識や経験を持つ医師が、患者さん一人ひとりの状態に応じた最適な治療を提供するために設けられたものです。
専門外来では、骨密度測定や骨質検査や血液検査など、骨粗鬆症の診断に必要な検査が受けられます。
また、薬物療法や運動療法、栄養指導など、骨粗鬆症の治療に必要な多彩な治療法が提供されています。
患者さんは、骨粗鬆症についての不安や疑問を専門医に相談することができるため、より安心して治療に臨むことができます。
▶︎イノルト整形外科 痛みと骨粗鬆症クリニックの骨粗鬆症専門外来はこちら
テレビ取材を受けた骨粗鬆症診療とは?
骨粗鬆症の診療でイノルト整形外科 痛みと骨粗鬆症クリニックがテレビによる取材を受けた時の動画です。
映像やナレーション、テロップ等を使ったわかりやすい解説となっておりますので、こちらもぜひご覧ください。
まとめ
骨粗鬆症は、骨の密度が低下して弱くなり、骨折しやすくなる病気です。
骨粗鬆症になると、軽い衝撃や転倒でも骨折することがあり、高齢者や女性に多く見られますが、若い人でも発症することがあります。
また、初期症状がなかなか気づきにくいため、注意が必要です。|イノルト整形外科 痛みと骨粗鬆症クリニック
骨粗鬆症になりやすい人には、高齢者や女性、痩せ型の人、過剰なアルコール摂取、タバコの喫煙、運動不足などが挙げられます。
初期症状としては、腰痛や腰の可動域の制限、身長の低下、背中の痛みなどがありますが、これらは軽度であるため、気づきにくいことがあります。
骨粗鬆症の検査方法としては、骨密度測定があります。
治療方法としては、骨を強くする薬や栄養補助食品、運動、食事改善などがあります。
また、骨折が起きた場合は、手術が必要な場合もあります。
骨粗鬆症の予防には、適度な運動やカルシウムやビタミンDを含む食事、タバコや過剰なアルコールの摂取を控えることが大切です。
特に、カルシウムは骨の形成に必要な栄養素であり、牛乳や乳製品、小魚などが良いとされています。
骨粗鬆症は、初期症状が気づきにくく、骨折のリスクが高いため、注意が必要です。
定期的な健康診断や適切な予防、早期発見と治療が大切です。
骨粗鬆症の予防対策|食べ物・運動・サプリ・薬などにわけて紹介
骨粗鬆症は、高齢者の方々に多く見られる、骨がもろくなっていく病気です。
転倒や骨折につながる可能性が高くなります。
しかし、適切な予防方法を取ることで、骨粗鬆症を予防することができます。
骨粗鬆症は、放置しておくと寝たきりの原因になることもあるため、適切な予防策を行うことが重要です。
本記事では、骨粗鬆症を予防すべき人の特徴や予防方法について詳しく解説しています。
定期的な健康診断や、医師の指導を受けながら、健康的な生活習慣を心がけ骨粗鬆症を予防していきましょう。
▶︎イノルト整形外科 痛みと骨粗鬆症クリニックの骨粗鬆症専門外来はこちら
骨粗鬆症の予防をすべき人の特徴
骨粗鬆症の予防をすべき人には、以下のような特徴があります。
- 高齢者
- 女性
- 小柄な体型の人
- 運動不足な人
- 栄養バランスが偏った食生活をしている人
これらの特徴について詳しく解説しましょう。
高齢者
加齢によって骨密度が低下し、骨粗鬆症になりやすくなります。
女性
女性は、更年期以降のホルモンバランスの変化によって骨密度が低下しやすくなります。
男性に比べて骨粗鬆症になりやすい傾向があります。
小柄な体型の人
小柄な体型の人は、骨量が少ないため、骨粗鬆症になりやすい傾向があります。
運動不足な人
運動不足な人は、骨に刺激を与えることができず、骨量が減少しやすくなります。
栄養バランスが偏った食生活をしている人
カルシウムやビタミンDなどの栄養素が不足すると、骨の形成が妨げられ骨粗鬆症になりやすくなります。
以上のような特徴を持つ人は、予防のために、適度な運動やバランスの良い食生活を心がけることが重要です。
予防策としては、適度な運動やバランスの良い食生活が挙げられます。
例えば、ウォーキングやジョギングなどの有酸素運動を行うことで、骨に刺激を与えることができます。
また、カルシウムやビタミンDなどの栄養素を含む食品を積極的に摂取することも大切です。
さらに、医師の指導の下で、適切な薬物療法を受けることも予防策の一つです。
骨粗鬆症の治療薬は、骨の形成を促進する薬や骨吸収を抑制する薬があります。
高齢者や骨粗鬆症になりやすい人は、自分自身の骨密度を把握し、予防策を実践することが重要です。
予防が遅れた場合は、骨折などの合併症を引き起こすことがありますので、早期発見・早期治療が必要です。
参考文献:National Institute of Arthritis and Musculoskeletal and Skin Diseases. Osteoporosis: Peak Bone Mass in Women. [Online] [Cited: 16 February 2023.] https://www.niams.nih.gov/health-topics/osteoporosis/peak-bone-mass-women.
U.S. Department of Health & Human Services. Bone Health: What You Need to Know. [Online] [Cited: 16 February 2023.] https://www.nia.nih.gov/health/bone-health-what-you-need-know.
International Osteoporosis Foundation. Risk Factors. [Online] [Cited: 16 February 2023.] https://www.osteoporosis.foundation/health-care-professionals/risk-factors.
関連記事:骨粗鬆症の初期症状は気づきにくい?|骨粗鬆症の原因も解説
骨粗鬆症の予防対策①:食事

骨粗鬆症の予防には、適度な運動や栄養バランスの良い食事が重要です。
以下などの栄養素を含む食品をバランスよく摂取することが、骨密度の維持や増加につながります。
- カルシウム
- ビタミンD
- タンパク質
- マグネシウム
- 亜鉛
ここでは、骨粗鬆症の予防に効果的な食べ物と料理の例を紹介しましょう。
カルシウムを含む食品
カルシウムは骨の主要な構成要素であり、骨粗鬆症の予防には欠かせません。
乳製品や豆腐、小魚などが良いカルシウムの源となります。
【料理】
- 牛乳や豆乳を使ったスムージーやプリン
- チーズやヨーグルトを使ったサラダやデザート
ビタミンDを含む食品
ビタミンDは、カルシウムの吸収や利用に必要な栄養素です。
日光浴やサプリメントを摂取することも効果的ですが、ビタミンDを多く含む食品を摂取することも大切です。
【料理】
- サーモンやマグロなどの脂肪の多い魚料理
- 卵黄を使ったスクランブルエッグやオムレツ
タンパク質を含む食品
タンパク質は、骨の主要な構成要素であるコラーゲンの合成に必要な栄養素です。
肉や魚、豆腐などがタンパク質の源となります。
【料理】
- 豚肉や鶏肉を使った煮物や焼き物
- 豆腐を使ったサラダや鍋料理
マグネシウムを含む食品
マグネシウムは、骨の強化に必要な栄養素であり、緑黄色野菜や果物、ナッツ類などが豊富なマグネシウムの源となります。
【料理】
- ほうれん草やアボカドを使ったサラダ
- アーモンドやピスタチオを使ったスナック
骨粗鬆症の予防には、適切な栄養素をバランスよく摂取することが重要です。
カルシウムやビタミンDをはじめとする栄養素が不足すると、骨の形成や維持が困難になり、骨粗鬆症のリスクが高まります。
カルシウムは、主に以下などに含まれています。
- 牛乳
- 乳製品
- 魚介類
- 緑黄色野菜
- 豆類
ビタミンDは、主に以下などに含まれています。
- 魚介類
- 卵黄
特に、日本人はビタミンDが不足しやすい傾向にあるため、サプリメントの摂取も検討されます。
また、骨粗鬆症予防には、たんぱく質も重要な栄養素の一つです。
以下などの食材にたんぱく質が多く含まれます。
- 魚
- 肉
- 豆類
- 大豆製品
- 卵
食事だけでなく、適度な運動も骨粗鬆症予防には重要です。
有酸素運動や筋トレ、ウォーキングなどがおすすめです。
総じて、バランスのとれた食事と運動の習慣を身につけることが、骨粗鬆症の予防につながると言えます。
【参考文献】”Diet and osteoporosis prevention” – International Journal of Environmental Research and Public Health
“Dietary and Lifestyle Interventions for Preventing Osteoporosis in High-Risk Groups” – Nutrients
“Osteoporosis and nutrition” – Clinical Cases in Mineral and Bone Metabolism
“The Role of Nutrition in Osteoporosis Prevention and Management” – Orthopaedic Nursing Journa
▶︎イノルト整形外科 痛みと骨粗鬆症クリニックの骨粗鬆症専門外来はこちら
骨粗鬆症の予防対策②:運動

運動は、骨粗鬆症の予防に非常に効果的であるとされています。
運動によって、骨密度が増加し、骨の強度が向上するため、骨折のリスクを減らすことができます。
具体的には、有酸素運動や重量運動がおすすめです。
有酸素運動には、以下などが挙げられます。
- ウォーキング
- ジョギング
- 水泳
- サイクリング
重量運動には、以下などがあります。
- ウエイトトレーニング
- 筋力トレーニング
- ヨガ
重量運動は、筋肉を増やすことで、骨に負荷をかけることができ、骨の強度を向上させます。
ただし、運動を行う際には、無理をしないことが大切になります。
運動の強度や時間を徐々に増やし、自分に合った運動を選ぶことが重要です。
また、運動を行う前には、必ず適切なストレッチやウォーミングアップを行い、ケガを防止しましょう。
その他、階段を使ってエレベーターを避けたり、庭仕事や掃除などで身体を動かすといった日常生活での動作も、骨粗鬆症の予防につながります。
参考文献:Bonaiuti D, Arioli G, Franchignoni F. Exercise for preventing and treating osteoporosis in postmenopausal women. Cochrane Database Syst Rev. 2002;(2):CD000333. doi: 10.1002/14651858.CD000333
Martyn-St James M, Carroll S. Meta-analysis of walking for preservation of bone mineral density in postmenopausal women. Bone. 2008;43(3):521-531. doi: 10.1016/j.bone.2008.05.012
Saunders TJ, Gray CE, Poitras VJ, et al. Compendium of physical activities: a second update of codes and MET values. Med Sci Sports Exerc. 2018;51(5):1046-1057. doi: 10.1249/MSS.0000000000001530
Exercise and osteoporosis: A guide to prevention and treatment. National Osteoporosis Foundation. https://cdn.nof.org/wp-content/uploads/2019/12/Exercise-and-Osteoporosis-Updated-12.19.2019.pdf. Accessed February 16, 2023.
参考記事:骨粗鬆症の薬が危険といわれる理由|副作用や注射治療について解説:横浜内科・在宅クリニック
参考記事:【高齢者に多い骨折】骨粗しょう症とは?薬を飲みたくない人向けの予防法や治療法はある?|西春内科・在宅クリニック
骨粗鬆症の予防対策③:予防薬

骨粗鬆症の対策としての薬には、骨を強くする効果があるものや、骨の吸収を抑制する効果があるものがあります。
以下では、代表的な薬の効果や種類、適応症、副作用について説明します。
骨を強くする薬
骨を強くする薬としては、ビタミンDやカルシウム補充剤があります。
ビタミンDは、カルシウムの吸収を促進する働きがあり、カルシウムは骨を構成するために必要な栄養素です。
このため、ビタミンDとカルシウムを一緒に摂取することで、骨を強くすることができます。
ただし、カルシウムの過剰摂取は腎臓石の原因となることがあるため、摂取量には注意が必要です。
骨の吸収を抑制する薬
骨の吸収を抑制する薬としては、ビスホスホネート系薬剤やRANKL阻害剤があります。
・ビスホスホネート系薬剤
ビスホスホネート系薬剤は、骨の吸収を抑制することで骨量を増やす薬です。
具体的には、アレンドロネート、リセドロネート、ゾレドロネートなどがあります。
適応症としては、閉経後の骨粗鬆症、ステロイド性骨粗鬆症、男性の骨粗鬆症などが挙げられます。
副作用としては、消化器症状(胃痛、下痢など)、筋肉痛、頭痛、骨折などがあります。
・RANKL阻害剤
RANKL阻害剤は、骨吸収細胞の働きを抑制することで骨量を増やす薬です。
具体的には、デノスマブがあります。
適応症としては、閉経後の骨粗鬆症、ステロイド性骨粗鬆症などが挙げられます。
ビスホスホネートよりもより強い骨密度上昇効果が期待できます。
これらの骨粗鬆症治療薬には副作用があるため注意が必要です。
ビスホスホネートには、食道炎や胃腸障害、顎骨壊死などが報告されています。
また、デノスマブには、腎機能低下や骨折、感染症などが報告されています。
SERM製剤は、選択的エストロゲン受容体モジュレーターの略称で、エストロゲンに似た作用を持ち、骨密度を増やす作用があります。
一方で、乳がんリスクを増加させる可能性があるため、乳がんのリスクが高い人には推奨されません。
テリパラチド製剤は、副甲状腺ホルモン(PTH)の一種であるテリパラチドを主成分とする注射剤です。
骨形成を促進し、骨量を増やす作用があります。
通常、2年間の使用が勧められています。
ロモソズマブ製剤は、骨吸収を抑制するモノクローナル抗体です。
1年に1回、注射として使用されます。
2023年2月時点で国内で発売されている骨粗鬆症治療薬の中では最も骨密度上昇効果のある薬です。
骨粗鬆症の予防薬は、主に骨密度が低下している高齢者や骨折リスクが高い人に使用されます。
予防薬の使用には、医師による診断と処方が必要です。
また、予防薬の使用は、運動や栄養バランスの改善、生活習慣の改善などの予防策と併用することが大切です。
【参考文献】日本骨代謝学会. 骨粗鬆症治療ガイドライン2015. https://www.jbmr.or.jp/guideline/pdf/JBMR_guideline_2015.pdf
Cosman F, de Beur SJ, LeBoff MS, et al. Clinician’s Guide to Prevention and Treatment of Osteoporosis. Osteoporos Int. 2014;25(10):2359-2381. doi:10.1007/s00198-014-2794-2
青山 均,川島 毅,小宮 晃,他. 骨代謝に関する基礎的知見とその臨床応用について. 日本整形外科学会雑誌, 2015; 89(2): 67-74.
関連記事:骨粗鬆症の治療に使用される注射の一覧と効果・副作用について解説
サプリは骨粗鬆症の予防に効果はある?
骨粗鬆症の予防には、適切な食事や運動が重要ですが、サプリメントを摂取することも考えられます。
以下では、骨粗鬆症の予防に効果的なとされるサプリメントについて紹介します。
カルシウム
骨を作るために必要な栄養素であるカルシウムは、サプリメントで摂取することができます。
ただし、カルシウムを摂り過ぎると腎臓に負担をかけたり、心血管系の問題を引き起こすことがあるため、摂取量には注意が必要です。
ビタミンD
ビタミンDは、カルシウムの吸収を助ける働きがあります。
日光浴や食事から摂取することができますが、サプリメントでの摂取も一般的です。
サプリメントの複合剤
カルシウムやビタミンD以外にも、マグネシウム、亜鉛、鉄、ビタミンKなど、骨に必要な栄養素を含む複合サプリメントも販売されています。
ただし、個人差があるため、自分に合ったサプリメントを選ぶことが重要です。
しかしながら、サプリメントだけで骨粗鬆症を予防することはできず、食事や運動と併用することが必要です。
また、サプリメントを過剰に摂取することは、健康に悪影響を与える可能性があるため、適切な摂取量を守もって摂取しましょう。
【参考文献】
National Osteoporosis Foundation. (2021). Calcium and Vitamin D. https://www.nof.org/patients/treatment/calciumvitamin-d/
Office of Dietary Supplements. (2021). Vitamin D. https://ods.od.nih.gov/factsheets/VitaminD-Consumer/
Harvard Health Publishing. (2018). Calcium and calcium supplements: Achieving the right balance. https://www.health.harvard.edu/staying-healthy/calcium-and-calcium-supplements-achieving-the-right-balance
Weaver, C. M., Alexander, D. D., Boushey, C. J., Dawson-Hughes, B., Lappe, J. M., LeBoff, M. S., Liu, S., Looker, A. C., Wallace, T. C., & Wang, D. D. (2016). Calcium plus vitamin D supplementation and risk of fractures: an updated meta-analysis from the National Osteoporosis Foundation. Osteoporosis
関連記事:骨粗鬆症(骨粗しょう症)はどんな検査をするの?検査方法や診断について
骨粗鬆症の予防を怠るとどんなリスクがあるのか
骨粗鬆症は、骨密度が低下することで骨の強度が低下する疾患であり、骨折リスクが高くなります。
高齢者や女性、閉経後の女性などは、骨粗鬆症になるリスクが特に高く、骨折につながる可能性も高くなるのです。
例えば、股関節の骨折は、生活の質を大幅に低下させる可能性があります。
骨粗鬆症による骨折は、治療やリハビリに時間がかかることが多く、合併症や死亡率も高くなることが報告されています。
また、骨粗鬆症による骨折は、精神的にも影響を与えることがあるので注意が必要です。
骨折後、身体的制限や依存度が増加するため、自立した日常生活を送ることができなくなる可能性もあります。
したがって、適度な運動、カルシウムやビタミンDを含む食事、タバコやアルコールの適量摂取の制限などが効果的な予防が重要となります。
骨粗鬆症や骨折のリスクを避けるためにも予防をして健康的な生活を維持していきましょう。
【参考文献】National Institute of Arthritis and Musculoskeletal and Skin Diseases. Osteoporosis: overview. https://www.niams.nih.gov/health-topics/osteoporosis#tab-overview. Accessed January 20, 2023.
高齢者のための骨粗鬆症予防ガイドライン作成委員会. 高齢者のための骨粗鬆症予防ガイドライン. 日本老年医学会雑誌. 2016;53(2):143-207.
骨粗鬆症予防・治療の指針2015. 日本骨代謝学会. https://www.jbmr.or.jp/guideline/pdf/JBMR_Guideline2015.pdf. Accessed January 20, 2023.
関連記事:骨粗鬆症の治療に使用される注射の一覧と効果・副作用について解説
もし骨粗鬆症になったときは
骨粗鬆症になった場合、病院で検査を受け、適切な治療を受けることが重要です。
病院の検査では、骨密度測定と呼ばれる検査を行い、骨の強度や骨粗鬆症の程度を確認します。
骨密度が低い場合、医師は治療方針を決定し、適切な薬物治療や運動療法を勧めることがあります。
また、骨粗鬆症の治療には、多くの薬物治療法があります。
ビスホスホネート製剤やデノスマブ製剤などの薬物は、骨を強化するために使用される薬剤です。
テリパラチド製剤は、骨の形成を促進するために使用され、SERM製剤は、骨を強化しながら、エストロゲンが持つ他の効果を防止するために使用されます。
また、ロモソズマブ製剤は、骨粗鬆症の進行を遅らせるために使用されます。
骨粗鬆症には薬物治療のみでなく、適切な運動も大切です。
適切な運動療法は、骨密度の減少を防止し、骨量を増やすために効果的です。
運動療法の例としては、有酸素運動や抵抗運動、バランス運動などがあります。
以上のように、骨粗鬆症の予防や治療には、食事、運動、薬物治療などを組み合わせて行うことが大切です。
早期の発見と適切な治療は、重大な合併症を防ぐためにも重要になるため、定期的な診察や検査を受けるようにしましょう。
参考文献:Mayo Clinic. Osteoporosis. https://www.mayoclinic.org/diseases-conditions/osteoporosis/symptoms-causes/syc-20351968
National Osteoporosis Foundation. Osteoporosis Fast Facts. https://www.nof.org/preventing-fractures/general-facts/osteoporosis-fast-facts/
関連記事:骨粗鬆症(骨粗しょう症)はどんな検査をするの?検査方法や診断について
イノルト整形外科 痛みと骨粗鬆症クリニックは骨粗鬆症の治療に特化した専門外来を設置
イノルト整形外科 痛みと骨粗鬆症クリニックでは、骨粗鬆症の治療に特化した専門外来を設置しています。
骨粗鬆症に関する診断や治療について豊富な知識や経験を持つ医師が、患者さん一人ひとりの状態に応じた最適な治療を提供するために設けられました。
専門外来では、骨密度測定や骨質検査や血液検査など、骨粗鬆症の診断に必要な検査が受けられます。
また、薬物療法や運動療法、栄養指導など、骨粗鬆症の治療に必要な多彩な治療法を提案することが可能です。
骨粗鬆症についての不安や疑問を専門医に相談することができます。
安心して治療に臨むためにもぜひお気軽にご相談ください。
▶︎イノルト整形外科 痛みと骨粗鬆症クリニックの骨粗鬆症専門外来はこちら
テレビ取材を受けた骨粗鬆症診療とは?
骨粗鬆症の診療でイノルト整形外科 痛みと骨粗鬆症クリニックがテレビによる取材を受けた時の動画です。
映像やナレーション、テロップ等を使ったわかりやすい解説となっておりますので、こちらもぜひご覧ください。
まとめ
骨粗鬆症の予防、治療、リスクについて説明しています。
骨粗鬆症は、特に女性に多く、加齢や栄養不良、運動不足などがリスクファクターとなっています。
予防としては、カルシウムやビタミンDを含む食品や運動が効果的です。
治療には、薬物療法や注射療法、手術療法などがあります。
骨粗鬆症を放置すると、骨折や身体機能の低下などのリスクが高まります。
イノルト整形外科 痛みと骨粗鬆症クリニックでは、骨粗鬆症の治療に特化した専門外来があるため、安心してお気軽にご相談ください。
変形性股関節症を悪化させないためにやってはいけないこととは?
変形性股関節症で悩まれていませんか?
股関節の痛みや機能障害を引き起こすこの病態では、特定の行為や肢位が痛みを悪化させたり、関節を損傷する可能性があるため注意が必要です。
以下に、やってはいけない行為や禁忌肢位についてご説明します。
▶︎イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら
変形性股関節症でやってはいけない行為や禁忌肢位とは

変形性股関節症にはやってはいけない行為や禁忌肢位があります。
①長時間の立ち仕事や重い荷物の持ち運び
股関節に大きな負荷をかけるため、痛みの増悪や関節の損傷を引き起こす可能性があります。
②膝を曲げた状態での運動、特にスクワットやデッドリフトなどの重量挙げ
股関節に大きな負荷をかけるため、痛みの悪化や関節の損傷を引き起こす可能性がある。
③正座やあぐら
股関節に不自然な圧迫がかかり、痛みの増悪や関節の変形を引き起こす可能性があります。
海外の研究によると、長時間の立ち仕事や重い荷物の持ち運びが変形性股関節症の症状を悪化させることが示されています(1)。
また、日本の研究でも、スクワットや重量挙げなどの負荷の高い運動が変形性股関節症の症状を悪化させることが報告されています(2)。
正座やあぐらについても、変形性股関節症の患者には避けるように指導されることが多いとされています。
【参考文献】Yoshimura, N., Muraki, S., Oka, H., Mabuchi, A., En-Yo, Y., Yoshida, M., … Kawaguchi, H. (2009). Association of occupational activity with joint space narrowing and osteophytosis in the medial compartment of the knee: the ROAD study. Osteoarthritis and cartilage, 17(6), 683–688. https://doi.org/10.1016/j.joca.2008.11.006
Ota, S., Nakashima, Y., Akiyama, M., Kato, H., Yamamoto, T., Mawatari, T., & Iwamoto, Y. (2016). Mechanical load during a single bout of exercise in individuals with hip osteoarthritis. Journal of Orthopaedic Science, 21(4), 443–448. https://doi.org/10.1016/j.jos.2016.02.016
関連記事:股関節が痛いのは何が原因?痛い時にやってはいけないこととは
正座やあぐらが股関節に負担をかけてしまう仕組みや理由

正座やあぐらが股関節に負担をかける仕組みや理由は、以下の通りです。
正座やあぐらは、股関節に対して不自然な圧迫力をかけるため、関節面の軟骨や骨に損傷を引き起こす可能性があります。
また、正座やあぐらを続けることで、股関節周囲の筋肉や靭帯が収縮し、関節の可動域が制限されることがあります。
海外の研究によると、正座やあぐらが股関節の変形を引き起こす可能性があることが示されています(1)。
日本の研究でも、正座やあぐらを続けることが股関節の痛みの悪化や関節炎の進行に関与する可能性があることが報告されています(2)。
【参考文献】Muraki, S., Oka, H., Akune, T., Mabuchi, A., En-Yo, Y., Yoshida, M., … Kawaguchi, H. (2005). Association of knee osteoarthritis with the accumulation of metabolic risk factors such as overweight, hypertension, dyslipidemia, and impaired glucose tolerance in Japanese men and women: the ROAD study. Journal of Rheumatology, 32(5), 921–926.
Kellgren, J. H., & Lawrence, J. S. (1958). Radiological assessment of osteo-arthrosis. Annals of the Rheumatic Diseases, 17(4), 494–502. https://doi.org/10.1136/ard.17.4.494
関連記事:股関節に痛みがおこる原因や場所を解説|右や左だけが痛むのはなぜ?
変形性股関節症でやってはいけない行為や禁忌肢位を続けるリスク

変形性股関節症でやってはいけない行為を続けることは、病態の進行を加速させ、痛みや機能障害を悪化させるリスクがあります。
例えば、変形性股関節症の方が長時間の立ち仕事や重い荷物の持ち運びを続けると、股関節に大きな負荷がかかり、痛みが増悪したり、関節の損傷を引き起こすことがあります。
また、前屈や膝を曲げた状態での運動、特にスクワットやデッドリフトなどの重量挙げを続けることも、股関節に大きな負荷をかけるため、痛みを悪化させる可能性があります。
海外の研究によると、変形性股関節症の患者が重い荷物を運んだり、長時間立ち仕事を続けたりすることは、股関節痛や変形の進行を引き起こすリスクが高いことが示されています。
また、日本の研究でも、変形性股関節症の方がスクワットを続けた場合、股関節に大きな負荷がかかり、症状が悪化することが報告されています。
【参考文献】
Yoshimura, N., Muraki, S., Oka, H., Mabuchi, A., En-Yo, Y., Yoshida, M., … Kawaguchi, H. (2009). Association of occupational activity with joint space narrowing and osteophytosis in the medial compartment of the knee: the ROAD study. Osteoarthritis and cartilage, 17(6), 683–688. https://doi.org/10.1016/j.joca.2008.11.006
Ota, S., Nakashima, Y., Akiyama, M., Kato, H., Yamamoto, T., Mawatari, T., & Iwamoto, Y. (2016). Mechanical load during a single bout of exercise in individuals with hip osteoarthritis. Journal of Orthopaedic Science, 21(4), 443–448. https://doi.org/10.1016/j.jos.2016.02.016
股関節に負担をかけないようにするための日常生活の過ごし方
股関節に負担をかけないようにするためには、以下のような日常生活の過ごし方が推奨されています。
①姿勢の改善
正しい姿勢を保つことで、股関節にかかる負荷を軽減することができます。
椅子に座るときは、背中をまっすぐにし、足は地面にしっかりつけましょう。
②適度な運動
運動不足は股関節の痛みを引き起こす可能性があるため、適度な運動を心がけましょう。
歩く、水泳、サイクリングなど、股関節に負荷がかかりにくい運動がおすすめです。
③減量
肥満は股関節に過剰な負荷をかける原因の1つとなるため、減量が必要な場合はダイエットを検討しましょう。
④姿勢の変化
長時間同じ姿勢でいると股関節に負担がかかります。
立ったり座ったり、姿勢を変えることで股関節の負担を軽減しましょう。
⑤サポート用具の使用
ウォーキングポールや杖などのサポート用具を使うことで、股関節にかかる負荷を軽減することができます。
⑥禁忌姿勢の避け方
前屈みや、あぐらや正座などの禁忌姿勢を避けることも股関節に負担をかけないためには重要です。
以上のような日常生活の過ごし方を心がけることで、股関節にかかる負荷を軽減し、変形性股関節症の進行を防止することができます。
【参考文献】The Johns Hopkins Arthritis Center. (n.d.). Hip Osteoarthritis (Degenerative Arthritis of the Hip). Johns Hopkins Medicine. https://www.hopkinsmedicine.org/health/conditions-and-diseases/hip-osteoarthritis-degenerative-arthritis-of-the-hip
日本整形外科学会. (2015). 変形性股関節症診療ガイドライン.
関連記事:股関節が外れるような感覚やずれる原因は?|直し方や治療法を解説
変形性股関節症の治療法

変形性股関節症の治療法は、症状の程度によって様々です。
初期の段階であれば、日常生活の中での運動制限や生活習慣の改善、体重の減量が効果的な場合があります。
また、痛みを軽減するための薬や、炎症を抑えるための注射などが使われることもあります。
しかし、症状が進行している場合や上記の治療法が効果的でない場合は手術が必要となることがあります。
手術には、人工関節置換術という方法があり、摩耗した関節を人工のものに置き換えることで症状を改善することも可能です。
一方で、最近では再生医療による治療法も注目を集めています。
再生医療は、自己の細胞を用いて治療する方法で、変形性股関節症の場合、自己由来軟骨細胞移植などが行われます。
これにより、人工関節置換術よりも自然な関節を再生することができると期待されています。
イノルト整形外科 痛みと骨粗鬆症クリニックでは、再生医療による治療法も取り入れています。
具体的には、変形性股関節症の治療として、自己由来軟骨細胞移植を行うことが可能です。
【参考文献】高橋 俊光. 「人工股関節置換術の現状と今後の展望」 日本外科学会雑誌 115.3 (2014): 165-170.
関連記事:変形性股関節症は手術せずに治せる?|再生医療とはどんな治療なのか
イノルト整形外科 痛みと骨粗鬆症クリニックは変形性股関節症の方に向けたオーダーメイド治療が可能
イノルト整形外科 痛みと骨粗鬆症クリニックでは、変形性股関節症の方に対して、その方の症状や状態に合わせたオーダーメイドの治療を行うことが可能です。
具体的には、投薬や注射、リハビリテーション、再生医療など、様々な治療法を組み合わせることで、痛みや歩行障害の改善を目指します。
専門の医師や理学療法士が患者さんの状態を的確に判断し、最適な治療計画を提案しています。
▶︎イノルト整形外科 痛みと骨粗鬆症クリニックの関節専門外来はこちら
まとめ
変形性股関節症は、股関節の軟骨がすり減って痛みや違和感を引き起こす病気です。
主な原因は加齢や肥満、スポーツの過剰な負荷などです。
治療法は、痛み止めや運動療法、リハビリなどがあり、手術は最後の手段とされています。
また、再生医療による新しい治療法を行えるクリニックもあります。
イノルト整形外科 痛みと骨粗鬆症クリニックでは、患者一人ひとりに合わせたオーダーメイド治療が可能です。
病気の進行を防ぐためにも、早期の診断と適切な治療が大切です。
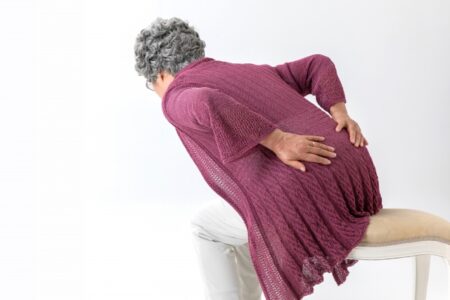
松本伊代さんの圧迫骨折について整形外科専門医×骨粗鬆症認定医が詳しく解説!
昨年11月24日に行われたTBSのバラエティー「オオカミ少年」の収録で、落とし穴に落下した際に腰を痛め、病院で腰椎圧迫骨折で治癒に3カ月を要すると診断されています。
その後、入院を経て現在は自宅で安静状態と言いつつも、トイレに行くのにも手助けが必要なようで、一部では再入院したとも報道されています。

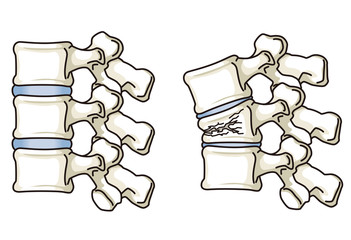
そこで、院長渡邉順哉の得意分野「骨粗鬆症」を交えてQ&Aでお作りしてみました。
Q.腰椎圧迫骨折の状態とは?どのくらいの年代層に起こりうること?その原因?「全治3か月」というのはどの程度の症状?
A.背骨の腰の部分が潰れる骨折。
無症状のいつの間にか骨折が圧迫骨折の7割を占め、50代でも1割がレントゲンを撮ったさいに偶然見つかり、年代とともに頻度が増えていきます。
ケガによる圧迫骨折は多くの場合、強い痛みを伴い、1~2カ月程度はあまり動けない場合があり、入院を要するケースも少なくありません。
3ヶ月でようやく骨がくっついてくる状況になり、3~4カ月でコルセットが外せるようになります。
Q.「トイレに行くのも手助けが必要な状態」と言われていますが、どのくらい本人の生活や家族の介護には負担があることなの?
A.痛みについては個人差がかなり大きく、痛みを強く訴える場合だと、寝返りさえ困難な場合もあり、自宅での介護は困難で入院を要すことも少なくありません。
一人でトイレにすら行けないと、家族は日中家を長時間留守にすることは難しくなり、夫が1人で介護はかなり大変かと思います。
Q.治療方法や、自宅での過ごし方、また注意するべきことは何?
A.恐らく男性だったら骨折しないような落とし穴の高さとクッションかと思いますので、骨粗鬆症は必ずありますので、こちらの治療も同時進行で行っていく必要があります。
骨折の部位にもよりますが、通常の市販のコルセットではなく、骨盤から首近くまで前後を固定できる前後の丈のある特注のコルセットを寝ているとき以外は常に3~4ヶ月装着し、コルセットを外したまま動く動作ではできるかぎり前鏡になる動作は避けないと、骨折した骨がさらに潰れる可能性が高くなります。
入浴時やベッドからの起床時はコルセットを外している時間は短時間に済ませることが大事です。
Q.11月末に骨折し、2月の段階で「寝たきり」というのは治りが遅い?このペースで本当に3か月で完治するの?
A.入院中のように理学療法士がサポートするリハビリを自宅で受けていない場合、寝たきりのままだと1ケ月で筋力が半分以下になり、さらに骨も弱くなってしまいます。
通常2カ月経過するとスタスタ歩かれているケースがほとんどなので、3カ月経っても寝たきりというのは、圧迫骨折が未だに悪化の一途をたどっている可能性を考えます。
骨粗鬆症の治療で重症な骨粗鬆症の患者様向けの治療薬を使うと短期間で骨が付く可能性のあるので、もし骨粗鬆症の検査・治療を受けていないのであれば早急に開始するべきだと思います。
もちろん筋力低下もあるかと思いますので、理学療法士のリハビリも必須です。
整形外科への通院リハビリが難しい場合、役所に主治医意見書を貰って主治医の先生に記入頂き、申請することで状況によっては、訪問リハビリで理学療法士が自宅に来てリハビリを受けることも可能です。
結論は・・・50代(できたら40代)になったら、女性は骨粗鬆症の精密検査を毎年受けて、悪くなりはじめたら治療を開始するのが何よりも大事だとつくづく思います。
イノルト整形外科 痛みと骨粗鬆症クリニック 院長 渡邉順哉
骨密度が正常なのに骨粗鬆症ってどういうこと?
いつもご覧いただきありがとうございます。
イノルト整形外科 痛みと骨粗鬆症クリニック院長の渡邉順哉です。
こちらのページは沢山の方にアクセスを頂いており、ありがとうございます。
骨粗鬆症についてもう少し分かりやすく解説した「骨粗鬆症専門外来」のページもご用意しておりますので、こちらも合わせて是非ご覧ください。
▶︎イノルト整形外科 痛みと骨粗鬆症クリニックの骨粗鬆症専門外来
骨粗鬆症をもっと詳しく知りたい方はこちら!毎日、骨粗鬆症マニアの院長が呟いています。
当院の骨粗鬆症撲滅にかける想い
今回は、骨密度が正常なのに骨粗鬆症と診断される方が増えてきています。
現在もイノルト整形外科 痛みと骨粗鬆症クリニックが最も力を入れて取り組んでいるのが骨粗鬆症診療ですが、 さらに今後一番力を入れていきたいと思っているのも骨粗鬆症です。
何故、私が骨粗鬆症にこだわるかというと、本気で骨粗鬆症を日本から撲滅したいと思っているためです。
実は、骨粗鬆症による大腿骨骨折が先進国で増えている国がひとつだけあって、その国は日本なんです。
日本人の死因はガンが断トツトップですが、このガンの検診率は世界的にみても先進国の半数くらいで40%程度とかなり酷いと言われています。
実は、99%以上が骨粗鬆症が原因である大腿骨骨折の死亡率もガンとほぼ一緒です。
しかし、骨粗鬆症の検診率はどうでしょう? 一番良い県でなんと15%。神奈川県に関してはワースト3位の1%です。
骨粗鬆症は女性の場合、平均60代で、早い方だと40代からなってしまいます。
男性でも平均85歳頃には骨粗鬆症になります。
ガンと違い、誰でも年齢を重ねれば掛かってしまう病気、それが骨粗鬆症です。
こう聞くと、骨粗鬆症は加齢でしょ?なったもんは仕方ないんじゃないの?どうせ治せないんでしょ? とおっしゃる意見を良く効きます。
これは、私は国や学会の啓蒙不足としか言いようがありません。
知らないものはしょうがない、そう思われるのも当然と思います。
しかし、骨粗鬆症は治療することで、十分骨折を予防することが出来ます。
特に骨粗鬆症になりそうな段階で見つけて、早期治療しておくことで、そんな大変な治療をせずに済むことが多いです。
例えば、ガンの場合、早期ガンであればその部分だけ内視鏡で小さく切り取って終わりですが、進行してから見つけても臓器丸ごと取り除く必要があったり、もう手遅れの場合があります。
骨粗鬆症も同じです。 よく背中が丸まってきて背が縮んできたら骨粗鬆症を調べましょうと啓蒙されていることがありますが、その時点では背骨が潰れ場合によっては重症な骨粗鬆症になっている状態です。
その状態から治療してもなかなか良くなりませんし、骨粗鬆症の治療にはかなり時間が掛かりますので、骨が強くなっていく過程でまた骨折を繰り返してしまい段々と動けなくなっていく方、全然珍しいことではありません。
こうなる方の多くは70代以降で、恐らく10年、20年前に何らかの兆候が認められるはずです。
例えば、血液検査では骨がどれだけ壊されやすい状態にある方、栄養状態が悪い方、卵巣や腎臓などの病気を患っている方など、これらは40~50代の頃にはすでに骨密度が下がり始めているケースが多いです。
そこで、精密検査さえしておけば、その時点で治療を開始していれば、背骨が潰れて背中が丸まったりせずに済むのです。
10年前に出会っていれば、今頃背骨はまっすぐのまま生活できていたのに、と悔やまれる方に大勢出会ってきました。
私は心の底から、こういった方を減らしていきたいと思っています。
▶︎イノルト整形外科 痛みと骨粗鬆症クリニックの骨粗鬆症専門外来
骨粗鬆症治療に必要な3つのこと

では、ただただ骨粗鬆症の検査を受けておけばいいんでしょうか?
ここで、私は注意してもらいたことがあります。 私はよく患者さんに骨粗鬆症の検査はしていますか?と聞きます すると下のような答えが返ってくる場合があります 。
「糖尿病で通院している内科でビタミンDは処方してもらっているが調べてはいない」
「足の骨を数年前に測って大丈夫でした」
「先日、手首で骨密度を調べて問題ありませんでした」
「毎年、腰と大腿骨の骨密度を調べてもらっていて、徐々に下がってきていますが、今のところ骨粗鬆症にはなっていないです」
骨粗鬆症を本気で取り組んでいる私からすると、どれも不十分です。
何が骨粗鬆症に本気で向合うために必要なのものは以下の3つ。
- 骨密度検査
- 骨折の確認
- 血液検査
これら3つについて解説します。
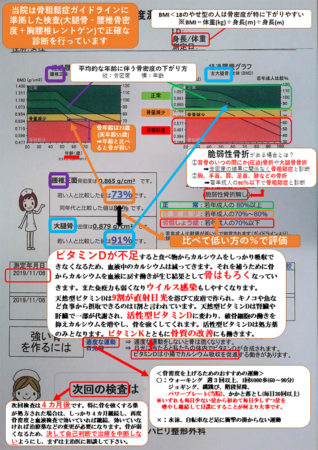
①骨密度検査
骨粗鬆症を診断するには、現在は腰の骨と大腿骨(股関節)の骨密度検査は必須です。
手首で調べる骨粗鬆症検査は腰の骨と大腿骨で調べる機械がない場合には手でも調べないよりは良いよというものです。
なぜ、手首ではなく、腰や大腿骨なのかというと、手首の骨折だけでは腰や大腿骨の骨折と比べると将来の寿命にはあまり大きな影響がないという統計データがあります。
より寿命に大きく影響する部位の骨密度を図りましょうというのが、骨粗鬆症の検査の大前提です。
ましてや、足で測る検査は、薬局などでお試し検査程度で調べるならまだしも、診断・治療には使わないようにと言われている検査になります。
(当院でも比較したところ、大腿骨・腰椎骨密度と足の数値は20-30%も違うケースも珍しくなく、当てにしてはいけないことが良く分かりました。)
未だに、検査機のコストなどの問題で、足や踵だけで検査する医療機関があることはとても残念に思います。
②骨折の確認

いいえ、待って下さい。 もう一つ、骨粗鬆症の診断に必要なものは、骨折の確認です。
あまり知られていませんが、骨密度が正常でも、今までに骨折があるかないかで診断される場合があります。
まさに骨密度が正常な骨粗鬆症というものです。
大人になってから例えば肋骨や手首の骨や足首や肩の骨を折ったとしましょう。
骨折の経験がなければ、腰や大腿骨のいずれかの骨密度が70%を下回った時点で骨粗鬆症という診断となります。
しかし、このような骨折を起こした場合、骨密度が80%を下回ると骨粗鬆症という診断に基準が厳しくなります。
では、骨折の経験がないし、骨密度が正常だから大丈夫かというとまだ早いです。
実は、いつの間にか骨折というものが残っています。 これは、ほとんどが背骨に起きてきます。
骨密度が正常でも、背骨が潰れている場合があり、潰れ方が軽い場合は特に痛みもなく自然と潰れていることがあります。
これはレントゲンを必ず撮るようにしないと分かりません。
レントゲンで、背骨の厚みが最低20%以上潰れていればその背骨は圧迫骨折という診断になります。
実は、一つでも圧迫骨折があれば、いくら骨密度が正常でも、骨粗鬆症という診断になります。
本来はここまでしないと本当は骨粗鬆症なのに、骨密度は大丈夫ということで経過観察になってしまっている方がとても多いのです。
さて、ではなぜ骨密度が正常なのに骨が弱くなり、背骨が潰れるのでしょうか。
これには骨質が関係していると言われています。
骨密度は骨量と言われ骨に含まれるミネラルの量を示しています。 例えれば、鉄筋コンクリートの建物のコンクリート部分に当たります。
これらは骨の強度の70%分と言われています。 要するに骨密度は骨の強度の70%しか担保できていませんよということです。
では残りの30%は何か? それは骨質と言われ、コラーゲンの部分と言われています。
先ほどの鉄筋コンクリートでいう鉄筋部分です。 ビル(骨)で考えれば、簡単ですが、コンクリート部分(骨密度)だけ大丈夫でも鉄筋(骨質)がもろくなっていればビル(骨)は簡単に崩れて(骨折)しまいますね?
実はここ10年ほど前から世界的にこの骨質がとても注目されています。
骨粗鬆症にも3つタイプがあります。
- A.骨密度低下・骨質正常型 50%
- B.骨密度正常・骨質劣化型 30%
- C.骨密度低下・骨質劣化型 20%
骨折しやすい順だとC⇨A⇨Bです。 骨粗鬆症の70%は骨密度が低下し、50%は骨質が劣化していることになります。
全体の30%は骨質だけ劣化し、骨密度は正常という、いわば骨密度正常の骨粗鬆症がなんと30%もあるのです。
実は大腿骨と腰の骨密度だけでは30%の骨粗鬆症の方を見逃していることが分かりました。
骨質劣化型の骨粗鬆症の方で、背骨の圧迫骨折に至っていれば骨粗鬆症と診断できますが、圧迫骨折になるまで骨質劣化型の骨粗鬆症を診断できないのは困りますよね?

そこで、開発されたのがTBS(海綿骨構造指標)という骨質を調べる解析ソフトです。
こちらの解析ソフトを現在の骨密度検査機に導入すると腰の骨の質を調べてくれます。
実はこのソフト数年前に発売されたのですが、導入に数百万円(大腿骨の骨密度検査機がもう一台買える費用)が掛かること。 保険適応になっていないため診療報酬が一切得られない。 といった理由で大腿骨の骨密度検査機を所有している医療機関でもほとんど導入していないのが現状のようです。
イノルト整形外科 痛みと骨粗鬆症クリニックは私が何とか骨質が劣化した方を背骨などの骨折を起こす前に救いたいという思いから、高額で赤字覚悟の上、2021年2月に導入しました。
※導入直前までは、ソフトの費用を回収する目的で患者様から追加で別途費用を頂くことも検討していました。 しかし、結果として希望者が減ることで骨質劣化型の骨粗鬆症の方を見逃すことは本望ではないと考え、現在のところ無償で検査結果を提供させて頂いております。(今後は変更になる可能性があります)
1カ月半以上に渡り、骨質を解析してきた結果、概ね骨密度と骨質は同じような結果になる方が多かったです。
肋骨骨折などを起こしたのに骨密度が正常のため骨粗鬆症と診断されていなかった患者様の中には、骨質だけが著しく劣化している結果を認める方も少なくありませんでした。
実は、今までビスホスホネート製剤で骨粗鬆症の治療を長年続けてきたのに、以外にもTBSの結果から骨質が悪いのが発覚し、ビスホスホネート製剤は骨密度の上昇効果は良いのですが骨質は変えないか場合によっては劣化させてしまうケースもありました。
SERM製剤やビタミンK製剤、場合によってはビタミンB6のサプリなど、骨質を改善しうる薬への変更する判断材料になりました。
今回、TBSソフトを導入することにより、治療方針を決定するための判断材料が増えて、より患者様に合ったオーダーメイドな骨粗鬆症治療を提供することができるようになってきました。
③血液検査

さて長くなりましたが、まだ骨粗鬆症治療に必要な3つ目をお伝えしていませんでした。
それは、血液検査(骨代謝マーカー・ビタミンD・ビタミンK、カルシウム)です。
私はもうこれらを無くして、骨粗鬆症治療は語れないと思っているくらい、無くてはならない検査だと考えています。
特に大事だと思っているのは、骨代謝マーカーのうち、骨をどれだけ壊しやすいかが分かる血液の項目があります。
骨は常に作ったり壊したりを繰り返していますので、どれだけ速いペースで骨を壊すのかどうかというのはとても重要になってきます。
実は、60歳くらいで骨年齢が100歳のような骨密度が極端に低い方は、この骨を壊すという速度がかなり速くなってしまっているケースがとても多いのです。
その原因の多くは、性ホルモンです。 女性は閉経や卵巣の摘出手術により、女性ホルモンが大幅に減ります。
これには個人差が大きく、大幅に減ると、減る前までは女性ホルモンが抑えていた骨を壊す細胞が活発になってきてしまいます。
男性も男性ホルモンが減ると同じような現象が起こります。
実は、この骨を壊す速度というのは、生活習慣など自力での調整はほぼ難しいですが、女性ホルモンに似た薬や、骨を壊す細胞を抑える薬を使うことで、十分に抑えることが出来ます。
その薬により、骨を壊す速度は正常まで抑えることができ、僅かながら徐々に骨密度は改善しやすくなります。
しかし、女性の場合この骨を壊す速度が速まるのは50代前後で来ますから、私はこの時点で定期的にこの検査を受けることを強く推奨しています。
早期に破壊しやすい状態を見つけて抑えた方が、よっぽど簡単な治療薬で済むからです。
途中で治療を止めると、また骨を破壊しやすい状態に戻ってしまうので、一生治療は必要ですが、骨年齢が100歳になってから治療するよりは断然らくちんです。
それ以外にもビタミンDは私も含め足りない方の方が多いのでとても大事です。
腸で食べ物からカルシウムを体内に吸収するビタミンDが足りないと、骨は弱くなりますし、免疫力も低下するのでコロナに罹る心配もあります。
こちらは不足状態に合わせてビタミンDの補充により解決できます。
ビタミンKも体内のカルシウムを骨にくっつけるのに必要なビタミンなので、一度調べておくのは大事です。
ビタミンDと比べると不足している方は少ないですが、足りていない場合は処方薬により骨の質を改善できます。
それ以外にもビタミンDが不足しているのに、血液中のカルシウムがやけに多い場合があります。
その場合は、副甲状腺ホルモンを大量に作ってしまう腫瘍が副甲状腺に出来ている場合があり、それにより骨が弱くなるため、場合によっては副甲状腺の腫瘍を摘出する手術が必要になる場合があります。
まとめ
まだまだ、骨質を調べる血液検査もあり、今後の課題として考えています。
イノルト整形外科 痛みと骨粗鬆症クリニックを選んで来て頂ける方に、今後もより良い骨粗鬆症診療の提供を目指して参ります。
今回は今までで一番長い内容となりましたが、日本の骨粗鬆症診療を少しでも良くしていければと思い投稿してみました。
イノルト整形外科 痛みと骨粗鬆症クリニック院長 渡邉順哉
痛くないけど肩が上がらないのはなんで?
いつもご覧いただきありがとうございます。
イノルト整形外科 痛みと骨粗鬆症クリニック院長の渡邉順哉です。
さて、今回は珍しい病気、キーガン型頚椎症(頚椎症性筋萎縮症)の症例に出会いましたのでお話しします。

肩が痛くないけれど、上がらなくなってしまった。
実は珍しいですが、こういった症状で受診される方はたまにいます。
良くあるのが、肩が痛くて上がらない。
こちらは、五十肩(肩関節周囲炎)が一番多く、次に多いのが肩を挙げる腱が切れる腱板損傷、あとは石灰が炎症を起こして激痛になる石灰沈着性腱板炎です。
私も含め整形外科医は、初診のお話しで、多い病気順にここまで病気を絞り込んでいると思います。
しかし、今回の中年の男性の患者様は 「昨日朝起きたら、痛みはないけれど肩が上がらない。」とお話しされました。
「痛くないのですか??」と聞き返してしまいました。
痛くないのに、肩が挙がらない。 これは整形外科医としては、日常診療でのイレギュラーなワードです。
腱板損傷か??
肩を挙げる腱板が切れると、上げようにも挙がらず、反対の手で支えながら上げれば上がりますが、降ろすときに痛みが出たり、夜間の痛みが出たりすることがあります。
高齢者だと、自然に切れて痛みがない場合もありますが、今回は中年だったため自然に切れるということは滅多にないため、何でだろ??となります。
レントゲンは予想通り、肩は異常なし。
超音波検査でも、やっぱり腱板は切れていませんでした。
何でなんだろう・・・・? 頚髄症?いや両側、下肢にもくるはず・・・
痺れや痛みがないのに、肩が動かない? 痺れや痛みは感覚神経、動かすのは運動神経と別の神経が働いています。
運動神経だけやられる病気って・・・? あっ、キーガン型頚椎症では!!??
頚椎症の神経症状といえば、首の骨の変形で首の後ろの神経の出口で肩や腕に行く神経が圧迫されることで、肩甲骨から肩や手にかけての痛みや痺れを起こす病気で、中年の男女にとても多い病気です。
実はこの頚椎症にはとっっっっっっっっっっっっっっっっっっても珍しいキーガン型というタイプがあります。
多分、頚椎症の1000人に1人くらいじゃないかという感覚です。
脊椎専門の整形外科医であれば、何度か手術をしたことはあるかもしれませんが、脊椎以外を専門にしてきた例えば私のような膝の専門の整形外科医は数年に一度会うか会わないかという疾患です。
頚椎症による神経症状といえば、痺れ・痛みの病気で、進行し過ぎると力が入らないこともありますが、 痛みも痺れもないとなかなか疑えず、キーガン型頚椎症は整形外科医でも見逃すことが多い病気です。
この患者さんでは、肘を曲げる筋力も一緒に下がっていて、これはキーガン型頚椎症の特徴でもあります。
実は、肩に行く神経は首の骨に入って脊髄神経に繋がるのですが、その骨の入口に入った所では、痛みや痺れなどを伝える後ろ側の後根の神経と筋肉を動かす前側の前根の神経とに分かれます。
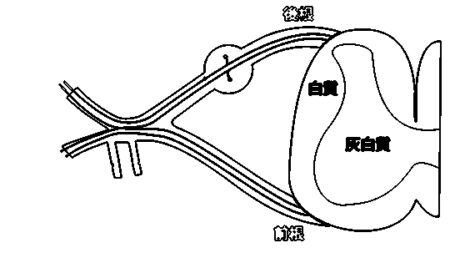
これらの神経の前には首の骨と骨の間にある椎間板というクッションがあり、その椎間板が圧が高まって弱い部分から後ろに飛び出ししまい、神経を押してしまう、頚椎椎間板ヘルニアという病気を起こすことがあります。
ヘルニアは神経の前から飛び出してくるので、当然前の前根の神経がやられそうですが、後根の神経は一部太くなっているからなのかこちらが先に影響を受け、痛みや痺れを起こします。
しかし、稀に前根の神経だけ圧迫されることがあり、肩を動かすための筋肉に動けという電気刺激を与えている神経がやられるため、痛みや痺れはなく肩が挙がらないという症状だけが出ます。
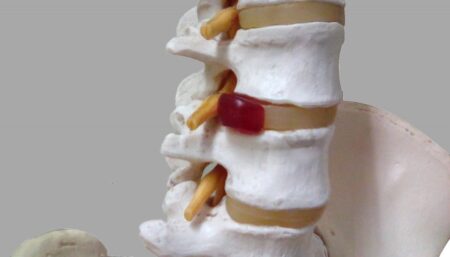
基本的には、頚椎のMRIを撮影して、神経の圧迫具合を確認して、確定診断となります。
さて、ここでさっさとヘルニアを手術をすれば良いという考えに行きつく方もいらっしゃるかと思いますが、 首の手術は、腰の手術とは比べ物にならないくらい、合併症のリスクがあがります。
実は、背骨の後ろにある神経が通るトンネルである脊柱管は、首では狭く、腰では太くなっています。
しかし、逆にその脊柱管を通る神経自体の太さは頭に近いほど太く、腰に近づくにつれて分岐して細くなります。
腰ではトンネルは広いのに、通る神経は細いので余裕ですが、首は狭いトンネルに太い神経が通るので、ちょっとでも狭さが悪化するとさまざまなトラブルを起こします。
例えば、首の手術で、神経が通る骨のトンネル内で、大出血が起こると血の塊である血腫ができ、狭いので簡単に神経を押して、両肩が挙がらなくなる麻痺という合併症を起こすことがあります。
腰の手術は神経が細く、骨のトンネルが広いためこのようなトラブルはほとんどありません。
こういったリスクから、腰と比べると首の手術はなるべく避けた方が良いと思っている整形外科医は私だけではないと思います。(もちろんそういったリスクを超える有益性が明らかな症例に関しては手術はすべきだと思います。)
さまざまな論文から、このキーガン型頚椎症ではいきなり手術でなくとも、リハビリを行いながら経過をみていくと数ヶ月から1年程度で大幅な改善を望めるようです。
ただ、それだけ長期に渡り肩を動かしていないと、肩が固くなっていまうため、理学療法士などのリハビリで固くならない予防を行う必要があります。
腰椎椎間板ヘルニアは、手術しなくとも、1年程度でヘルニアが自然と小さくなり、症状も手術しない場合と同じくらいまで改善するという研究結果もあります。
恐らく、頚椎ヘルニアも時間の経過とともに縮小し、圧迫が改善され、挙がらないという症状も徐々に改善してくるようです。
骨の変形による頚椎症性神経根症は、今回のキーガン型頚椎症よりも圧倒的に多く、10人に1人くらいはいるのではないかと思ってしまします。
これだけは覚えてもらいたいのですが、この頚椎症は骨の変形によるものであり、普段の首の姿勢や過去の頭部をよく動かして首に負担の掛かるスポーツをしていた方などは結構40代で首の骨の変形による神経痛を起こします。
これだけは覚えてもらいたいのですが、首の手術は合併症が多いので、スマホ首などにならないように、もう少し普段から首を大事にして生活して頂きたいなと、整形外科医は思っております。
最後まで、ご覧いただき誠にありがとうございました。
イノルト整形外科 痛みと骨粗鬆症クリニック院長 渡邉順哉
ロコモティブシンドロームについて ~食事篇~
こんにちは。 藤沢の駅前にありますイノルト整形外科 痛みと骨粗鬆症クリニックです。
今回は先日お伝えいたしました日本の整形外科の学会が取り組んでいる、
ロコモティブシンドローム予防啓発公式サイトより【食生活でロコモ対策】をお伝えさせていただきます。
骨や筋肉の”素”は毎日の食事からと言われています。
きちんと食事をして、【ロコモ】に負けない身体作りを目指しましょう。
※の食材は骨や筋肉のために毎日摂取したい食材例です。( )内は1食分の量になります。
〇たんぱく質〇
骨の大切な材料になるので、十分に摂るようにしましょう。
肉、魚、牛乳、大豆などはアミノ酸バランスの良い良質なたんぱく源です。
- 鶏むね肉(皮なし60g)
- 鯖(1切れ)
- 木綿豆腐(1/3丁)
- 鶏卵(1個)
骨を強くするためには、カルシウムだけでなく、たんぱく質、ビタミンDやビタミンKも必要です。
しっかり摂ることを心がけましょう。
〇ビタミンD〇
腸でのカルシウムの吸収を高める働きがあり、 鮭などの魚やきのこ類に多く含まれています。
日光を浴びることで皮膚でも作られますが 不足しないよう食事でも心がけるようにしましょう。
- 鮭(生/1切れ)
- まいわし(生/2尾)
- きくらげ(乾/2個)
- まいたけ(1/4束)
〇ビタミンK〇
骨の形成や骨質の維持などに働きがあります。
納豆やキャベツ、ブロッコリーなどの緑色野菜に多く含まれています。
- 糸引き納豆(1パック)
- ブロッコリー(生/3~4房)
- ほうれん草(1/4束)
- 抹茶(小さじ1)
〇骨に良いそのほかの栄養素〇
マグネシウム、ビタミンB₆、ビタミンB₁₂、葉酸なども大切な栄養素です。
マグネシウム
- 大豆製品
- 海藻
- 魚介類 など
ビタミンB₆
- レバー
- 鶏肉
- カツオ
- マグロ
- ピーマン など
葉酸
- ほうれん草
- 春菊
- いちご など
ちなみにプロテインは英語でたんぱく質を意味しています。
筋肉や骨を形成する素となるたんぱく質です。
運動習慣が多い人はたんぱく質の消費が多くなります。
そのため、たんぱく質を補うためにプロテインで補います。
また筋肉をつけたい人もよりたんぱく質が必要となるため、プロテインが効果的です。
現在は多くの種類のプロテインが販売されています。それぞれの種類によって効果や成分が異なります。
目的になったプロテインを使用することで体つくりをサポートしてくれます。
これらの栄養素を毎日の食生活で無理なく組み合わせて摂ることが大切です。
食生活の詳細なアドバイスについては、日本の整形外科の学会による ロコモティブシンドローム予防啓発公式サイトがございますので ぜひご覧になってみてはいかがでしょうか。
骨や筋肉の“素”は毎日の食事から。 きちんと食べて身体を温めて冬を乗り切りましょう!!
藤沢の駅前 イノルト整形外科 痛みと骨粗鬆症クリニック スタッフより



